Неполная осложненная катаракта что это такое
Осложненная катаракта
Катаракта – одно из самых распространенных офтальмологических заболеваний, связанное с дегенеративно-дистрофическими изменениями глазных структур и приводящее к частичной или полной утрате зрения. Развиться может в любом возрасте, существуют врожденные формы этой патологии, но чаще она диагностируется у пациентов после 55 лет. Несвоевременное или некачественное лечение патологии приводит к самым серьезным последствиям, вплоть до полного разрушения хрусталика и слепоты.
Вторичная или осложненная катаракта диагностируется в том случае, если заболеванию глаз предшествовали другие нарушения в работе внутренних органов, травмы или операции О том, что это такое – осложненная катаракта, как проявляется и какими факторами провоцируется, в чем опасность и какими методами следует лечить катаракту, будет рассказано далее.
Описание и суть
Осложненная катаракта, как и обычная, характеризуется в первую очередь помутнением хрусталика, что приводит к ощутимым нарушениям зрительных функций. Но при этом есть и важные отличия. Причинами осложненной формы патологии являются другие нарушения в организме, они же усиливают проявления болезни, ускоряют ее прогрессирование и затрудняют лечение.
Вторичная катаракта не делает ограничений по возрасту, изменение тканей глазного яблока может быть обнаружено даже у младенцев. Главная опасность в том, что болезнь не ограничивается поражениями хрусталика, она распространяется на другие структуры глаза и в итоге приводит к полной утрате зрения. Примерно в половине случаев старческая слепота развивается как осложнение катаракты.
Выделяют также неполную осложненную катаракту, такая форма заболевания имеет свои особенности развития и течения. Оба патологических процесса обратимы, их можно остановить и сохранить зрение, но в большинстве случаев осложнения катаракты лечатся посредством хирургической операции по замене пораженного хрусталика.
Природа происхождения заболевания
Хрусталик – это естественная линза в глазу человека, которая принимает, пропускает световые лучи и преломляет их, обеспечивая получение зрительной картинки. Окружается хрусталик прозрачной гелеобразной жидкостью. Она питает его и защищает от механических повреждений, проникновения грязи, пыли, инородных тел. Но если посторонние частички скапливаются в этой жидкости, она мутнеет, изменяет свою структуру и консистенцию, что сказывается на функциях хрусталика.
Он не получает достаточного количества питательных веществ. Также помутнения глазного яблока влияют на пропускаемость и преломление световых лучей. Если своевременно не принять меры, хрусталик тоже помутнеет и изменит свою структуру. Это и называется осложненной катарактой в офтальмологии.
Если исследовать глаз, пораженный катарактой, помутнения будут обнаружены под его задней капсулой. Именно там откладываются токсины, скапливающиеся при травмах органов зрения, инфекциях. Сначала продукты распада попадают во внутриглазную жидкость, затем проникают под заднюю капсулу и задерживаются там. Таким образом, помутнение хрусталика при осложненной катаракте – это последствие травмы или другого заболевания, при котором во внутренние структуры глаза проникли токсины и задержались там.
Провоцирующие факторы
Скопление токсинов во внутриглазной жидкости может быть обусловлено как внешними факторами, так и внутренними. При этом не всегда фоновое заболевание имеет прямую связь с органами зрения. Основным провоцирующим патологические изменения хрусталика фактором является интоксикация, возникающая при воспалительном процессе.
Офтальмологические болезни, часто приводящие к развитию осложненной формы катаракты:
- Хориоретинит. Для этого заболевания характерно воспаление сосудов и сетчатки глаза как побочное явление при заражении вирусами – токсоплазмой, цитомегаловирусом. Ослабленный иммунитет при ВИЧ-инфекции тоже является благоприятной почвой для развития сначала хориоретинита, а затем осложненной катаракты.
- Иридоциклит. В этом случае воспаляются радужная оболочка глаза, цилиарное тело, сосудистая сетка. Характерный признак заболевания – изменение рисунка радужной оболочки, покраснение склеры, болевой синдром, интенсивное слезотечение. При некорректном лечении или его отсутствии изменения структур глаза приводят к развитию катаракты.
- Синдром Фукса. Такой термин используют для определения патологии, при которой изменяются и воспаляются ткани радужной оболочки глаза.
Существуют также системные инфекционные заболевания, которые приводят к интоксикации организма, в том числе и тканей глаз. В качестве фоновых патологий при осложненной катаракте могут выступать:
- тиф;
- малярия;
- оспа;
- ревматоидный артрит.
Кроме того, причиной катаракты с осложнениями могут стать патологические состояния организма, вызванные нарушением обменных процессов. К ним относятся:
- сахарный диабет;
- анемия;
- йододефицит;
- патологии щитовидной железы.
Нередко осложненная катаракта сопровождает гипертоническую болезнь, встречается у людей, страдающих анорексией, сильным истощением организма после вынужденного или намеренного голодания.
Повысить вероятность развития патологии может терапия некоторыми лекарственными средствами. Глюкокортикоиды, препараты адреналина или пилокарпина провоцируют катаракту. У маленьких детей врожденная осложненная катаракта часто является следствием внутриутробного уевита.
Проявление заболевания в зависимости от формы
Симптомы заболевания напрямую зависят от его стадии. Токсины скапливаются именно на задней стенке хрусталика, так как она не защищена эпителиальным слоем. Затем продукты распада попадают в сам хрусталик и вызывают его помутнение. Визуально на ранних стадиях катаракты это проявляется как переливающийся эффект в глубине радужной оболочки глаза.
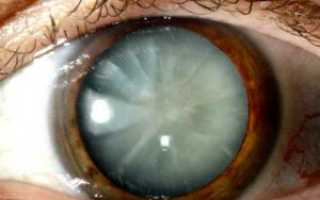
По мере прогрессирования болезни переливающееся пятно увеличивается в размерах, на нем появляются желтоватые пятна, затем пятно полностью перекрывает заднюю капсулу – на фото продемонстрировано, как выглядит глаз, пораженный катарактой осложненной формы. На этой стадии катаракту называют чашеобразной, так как поражена пока только задняя часть хрусталика, а его тело и поверхность остаются нетронутыми. Зрение на этом этапе болезни уже нарушено, но пока еще утрачено не полностью.
В дальнейшем заболевание может прогрессировать очень медленно, слой за слоем поражая структуры хрусталика и продвигаясь к его ядру. Для каждой из стадий характерны свои признаки и проявления, которые должны насторожить пациента.
- Начальная стадия . Скопление и воздействие токсинов по задней стенке хрусталика пока что незначительное, все, что ощущает человек, – периодическое ухудшение зрения.
- Незрелая . На хрусталике появляется небольшое пятно, которое постепенно увеличивается и уплотняется. По мере его разрастания зрение пациента резко ухудшается. Но ядро хрусталика и его поверхность остаются неповрежденными. Для человека это проявляется раздваиванием картинки, снижением остроты сумеречного зрения и контрастности картинки при дневном свете, фоточувствительностью, быстрой утомляемостью органов зрения. При этом восстановить зрительные функции с помощью приспособлений для оптической коррекции зрения невозможно. Ни очки, ни линзы не помогают. Лечение на этой стадии имеет благоприятный прогноз.
- Зрелая . Пятно на хрусталике превращается в крупное, грубое образование слоистой или пористой структуры. Визуально зрачок выглядит расширенным, приобретает мутный, светло-серый оттенок. Также сероватый, белесый налет, напоминающий плотную пленку, заметен по всей поверхности глаза – орган выглядит так, словно на нем разрастается бельмо. Зрение теперь снижается очень быстро, диагностировать осложненную катаракту зрелой формы можно визуально.
Существует так называемая перезрелая осложненная катаракта. Хрусталик полностью перекрывается инфильтратом, пораженный глаз не видит ничего. В этом случае восстановить зрение не поможет даже удаление и замена биологической линзы глаза.
Для информации: если токсины скапливаются по задней стенке хрусталика, диагностируют заднекапсулярную катаракту. Если же поражается передняя капсула, при этом размеры хрусталика сильно увеличиваются, диагностируют набухающую осложненную катаракту. Такая форма встречается в несколько раз реже, чем заднекапсулярная.
Особенности неполной формы осложненной катаракты
При неполной вторичной катаракте инфильтрат перекрывает не всю поверхность хрусталика, а располагается точечно. Поражается чаще один глаз, реже оба. Если катаракта развивается сразу на двух глазах, то не синхронно, поражения развиваются в разных темпах. Неполная катаракта характерна для людей пожилого возраста. Очаговые помутнения хрусталика также нарушают зрение, но полностью не лишают человека способности видеть. Причина – травма органов зрения или острая инфекция, из-за которых резко сокращается питание тканей хрусталика.
Методы диагностики
Прогрессирующую катаракту на зрелой и перезрелой стадии несложно выявить невооруженным глазом – зрачок меняет свои размеры, форму и цвет. На ранних стадиях патологические изменения обнаруживаются только при обследовании с использованием специальной аппаратуры. Для постановки точного диагноза и определения стадии и формы патологии используются такие методы:
- Визуальный осмотр.
- Биомикроскопия с использованием щелевой лампы. На хрусталике будут заметны серо-белые уплотнения, напоминающие пористую пемзу. При этом они будут двигаться против хода глазного яблока.
- Тонометрия. Точно определить колебания внутриглазного давления важно, чтобы дифференцировать катаракту и глаукому, отслойку сетчатки, патологии роговицы или развитие злокачественных образований.
Переливы по задней стенке хрусталика говорят о параллельном развитии увеита. Если одновременно с катарактой отслаивается сетчатка, на задней стенке хрусталика обнаруживаются значительные помутнения.
Методы лечения
Если удается выявить заболевание на ранних стадиях, что в медицинской практике бывает крайне редко, можно остановить патологический прогресс консервативными методами. Используются преимущественно глазные капли для местного применения, содержащие такие активные компоненты:
- аскорбиновая кислота;
- лоностерол;
- глутамин;
- цистеин.
Препараты, содержащие эти вещества, способствуют растворению белковых отложений, выведению токсинов из глазных структур и стимуляции обменных процессов. Но если патология уже перешла на вторую или третью стадию, избавиться от нее можно только хирургическим путем. Операция по удалению катаракты может проводиться такими способами:
- Интракапсулярная экстракция. Хрусталик удаляется вместе с капсулой. От хирурга требуется ювелирная точность, чтобы в ходе операции не затронуть сетчатку и не спровоцировать ее отслойку.
- Факоэмульсификация. Очень быстрая, малотравматичная и эффективная операция. Через небольшой разрез в глазном яблоке лазером или ультразвуком врач воздействует на пораженный хрусталик и разрушает его до состояния эмульсии. Эмульсия удаляется, а на месте хрусталика размещается интраокулярная линза. Во время введения мягкая линза свернута трубочкой, но после попадания в нужное место она разворачивается и замещает удаленный хрусталик. Накладывать швы на разрез нет необходимости, он заживает безболезненно самостоятельно. Большой плюс операции в том, что длится она не более четверти часа, не требует полной анестезии и позволяет пациенту в тот же день возвратиться домой.
- Экстракапсулярная экстракция. В ходе операции удаляется хрусталик, но капсула сохраняется. Обычно этот метод используют для лечения вторичной катаракты у маленьких детей.
Как и при любом хирургическом вмешательстве, после удаления катаракты могут возникнуть нежелательные побочные явления и осложнения. Обычно это кровоизлияния, отторжение интраокулярной линзы, покраснение и отечность глаза. Снизить послеоперационные побочные эффекты можно, если правильно подготовиться к мероприятию и выполнять все рекомендации врача после него.
Пациент должен понимать, что хирургическое удаление пострадавшего хрусталика и его замена искусственной линзой не являются полным излечением и стопроцентной защитой от рецидива. Если не лечить основное заболевание, на фоне которого развилась вторичная катаракта, зрение не сохранится надолго в хорошем состоянии и через время катаракта разовьется повторно.
Таким образом, осложненная, или вторичная, катаракта – офтальмологическое заболевание, при котором происходит помутнение хрусталика как следствие интоксикации глазных структур. Причиной может стать хирургическое вмешательство на глазах, травма, инфекционное заболевание, нарушения обменных процессов. Заболевание не разграничивает пациентов по возрасту и полу, его выявляют и у взрослых, и у детей, и у людей преклонного возраста. Безоперационным методом вылечить катаракту возможно только на начальной стадии. Но поскольку выявить ее на ранних этапах развития удается крайне редко, устраняют катаракту хирургическим путем. Современные методики и технологии позволяют выполнить все манипуляции с минимальным механическим воздействием за несколько минут, но даже операция не гарантирует полного излечения от катаракты. Важно устранить первопричину заболевания.
Лечение осложненной катаракты в отличии от обычной
Помутнение хрусталика в медицине называют катарактой. Заболевание могут выявить в любом возрасте, но чаще всего такой диагноз ставят пожилым людям. В 49% случаев старческой слепоты причиной является катаракта. Осложненная катаракта отличается тем, что сопровождается другими нарушениями. Общие заболевания и проблемы с органами зрения могут быть причиной катаракты, либо значительно осложняет ее течение.
Особенности осложненной катаракты
Осложненная катаракта – помутнение хрусталика, которое возникает на фоне других заболеваний. В этом случае главной причиной катаракты является воздействие продуктов распада от воспалительного процесса, а также нарушение питания хрусталика.
Осложненную катаракту чаще диагностируют у женщин. У пациентов мужского пола болезнь обычно протекает легче. Осложненная форма развивается в задней части хрусталика и сначала поражает заднюю капсулу. Это обусловлено тем, что задняя стенка не защищена эпителием, поэтому она легко повреждается продуктами распада инфекций.
Сначала поражение незначительное, а темпы его разрастания медленные. Когда помутнение покрывает всю заднюю капсулу, катаракту называют чашеобразной. Несмотря на то, что основная поверхность хрусталика остается прозрачной, отмечается сильный зрительный дискомфорт.
Как прогрессирует заболевание:
- Накапливание инфильтрата в глазном яблоке. На этом этапе острота зрения не снижается, человек может замечать лишь незначительную затуманенность.
- Незрелая катаракта. Острота зрения ощутимо снижается, врач может увидеть сильное помутнение хрусталиков масс во время осмотра.
- Зрелая катаракта. Проявляются все основные симптомы заболевания. Помутнение заметно невооруженным глазом: белое пятно, не затрагивающее радужку. Глаза приобретают молочный оттенок.
- Перезрелая катаракта. Окончательная потеря зрения, переход катаракты в набухающую или заднекапсулярную форму. Именно заднекапсулярная катаракта чаще всего приобретает осложненную форму. Набухающая встречается реже и характеризуется увеличением хрусталика и сокращением глубины переднего отрезка глаза. При заднекапсулярной катаракте помутнения локализуются на задней стенке хрусталика.
Каждый из этапов прогрессирования катаракты отличается своими симптомами. Примечательно, что болезнь можно диагностировать уже на первом этапе ее развития, поэтому своевременное обращение к врачу поможет избежать слепоты.
Причины осложненной катаракты
Осложненная катаракта может быть обусловлена негативным влиянием внутренних и внешних факторов. Помутнение начинается с накапливания продуктов метаболизма при длительном воспалительном процессе. Болезнь затрагивает область под задней капсулой и периферический отдел задней коры хрусталика.
Факторы риска:
- генетическая предрасположенность;
- повреждение органов зрения;
- отсутствие лечения при отслоении сетчатки;
- воспаление сосудистой оболочки глаза;
- повышенное артериальное давление;
- длительное воздействие ультрафиолетового или ионизирующего излучения;
- прием лекарственных препаратов (капли с пилокарпином или адреналином, кортикостероиды);
- физическое истощение;
- нехватка йода.
У детей осложненная катаракта развивается преимущественно после увеита, перенесенного во внутриутробном периоде развития. Воспаление может иметь туберкулезную, вирусную и другую природу. Осложненная двустороння катаракта характерна для сахарного диабета и ревматоидного артрита у молодых пациентов. Несмотря на то, что на фоне сахарного диабета болезнь обычно быстро прогрессирует, она успешно поддается лечению.
Причины осложненной катаракты:
- воспалительный процесс в увеальном тракте;
- глаукома;
- злокачественные новообразования;
- иридоциклит;
- полиартрит;
- ревматоидный артрит;
- сахарный диабет.
Осложненная катаракта может быть последствием хирургического лечения близорукости путем замены хрусталика. В этом случае помутнения развиваются из-за повреждения тканей или нарушения кровообращения во время операции.
Симптоматика осложненной катаракты
Поскольку данная форма катаракты сопровождается другими нарушениями, помимо ухудшения зрения могут отмечаться совершенно разные симптомы (проявления эндокринных нарушений, сахарного диабета, хронического воспаления).
Главный офтальмологический симптом осложненной катаракты – ухудшение зрения. Дискомфорт может выражаться в двоении и эффекте тусклого мира, быстрой утомляемости глаз, снижении контрастности изображений, светобоязни. Вокруг ярких предметов начинаются появляться ореолы, заметно ухудшается сумеречное зрение. Визуально меняется цвет зрачка, а зрение не поддается коррекции очками и контактными линзами.
Осложненная форма катаракты характеризуется наличием эффекта переливания на заднем полюсе хрусталика, который сменяется пористыми помутнениями желтого оттенка. В большинстве случаев этот вид катаракты развивается медленно, продвигаясь к средним слоям и ядру хрусталика. Без лечения итогом осложненной катаракты становится полная слепота.
Неполная осложненная катаракта
При неполной осложненной катаракте на хрусталике формируются мутные пятна, нарушающие зрение. Эта форма может развиться у человека любого возраста, но скорость прогрессирования во многом будет зависеть от степени зрелости больного. Неполная осложненная катаракта поражает, как правило, только один глаз. При двустороннем помутнении болезнь прогрессирует несимметрично, но одновременно.
Причиной неполной катаракты становится нарушение питания хрусталика или агрессивное воздействие токсических веществ. Оба эти явления приводят к помутнению хрусталика и ухудшению зрения. Неполная катаракта может обуславливаться общими заболеваниями и конкретно нарушениями в работе зрительной системы. К первой группе в первую очередь относят хронические болезни щитовидной железы, микседему и сахарный диабет. Также помутнения могут возникать в процессе нарушения водного обмена, при сильных конвульсиях и столбнячных судорогах. Иногда катаракта становится осложнением экземы, нейродермита и склеродермии.
Из офтальмологических заболеваний можно выделить увеит, пигментирование сетчатки, сильную близорукость, запущенную глаукому, синдром Фукса. Эти нарушения влекут за собой изменение состава внутриглазной жидкости и расстройство обмена веществ в хрусталике.
Диагностика осложненной катаракты
На ранней стадии развития диагностировать катаракту можно только в кабинете у офтальмолога. Зрелую катаракту видно невооруженным глазом, поскольку меняется цвет зрачка. В первую очередь врач проводит стандартный осмотр, а при подозрении на катаракту или отслоение сетчатки применяют дополнительные методы диагностики. Визуализировать очаги поражения позволяет щелевая лампа.
При катаракте на фоне воспалительного процесса в увеальном тракте отмечается полихроматический блеск, сконцентрированный в заднем полюсе хрусталика. В этом случае локальные помутнения имеют маленький размер и серовато-белый оттенок. Повышение внутриглазного давления нередко становится причиной появления передних субкапсулярных или капсулярных очагов катаракты.
Если катаракта осложнена отслоением сетчатки, помутнения располагаются под задней капсулой. То же можно сказать про осложненную близорукость, при которой дополнительно развивается ранний склероз ядра хрусталика.
Дифференциальная диагностика проводится на предмет болезней роговицы, отслойки сетчатки, глаукомы, новообразований, повреждений зрачка. При обследовании нужно учитывать то обстоятельство, что у детей с глаукомой помутнение часто сочетается с подвывихом хрусталика. Это явление обуславливается разрывом ресничного пояска.
Как лечат осложненную катаракту
Без устранения причин осложненной катаракты нельзя полностью восстановить зрение. Поэтому первым этапом терапии становится диагностика и лечение первопричины. Если заболеванием имеет хронический характер, для профилактики катаракты необходимо держать его под контролем.
Нужно понимать, что никакие медикаменты не позволяют вылечить катаракту полностью. На сегодняшний день нет препаратов, которые могли бы полностью остановить или обратить процесс помутнения хрусталика.
Тем не менее при лечении неполной катаракты пациентам назначают капли с аминокислотами и ланостеролом, которые могут расщеплять скопления белка в хрусталиковых массах. В офтальмологической практике для этих целей широко используют Витайодурол, Квинакс, Тауфон, Офтан-Катахром, Витафакол. Эти препараты помогают замедлить распространение катаракты, но вернуть здоровье хрусталику таким образом нельзя.
Для обеспечения комфортной жизни пациенту выписывают очки или контактные линзы, хотя это нецелесообразно, ведь при быстром прогрессировании болезни их придется постоянно менять. Нужно регулярно посещать офтальмолога и контролировать состояние хрусталика. Если отмечается стабильное и быстрое ухудшение зрения, рекомендуется прибегать к хирургическому лечению. Тип операции врач выберет в зависимости от особенностей болезни и сопутствующих патологий у конкретного пациента.
Хирургическое лечение катаракты
Существуют разные методики лечения осложненной катаракты, однако чаще всего прибегают к факоэмульсификации. Эта операция подразумевает удаление хрусталика и установку интраокулярной линзы, которая будет повторять его функции и обеспечивать нормальное зрение.
Если у пациента с катарактой имеется сахарный диабет, перед операцией нужно проверить уровень сахара и при необходимости нормализовать его. Пациентам с воспалениями в органах зрения операцию проводят только после их устранения. Когда воспалительный процесс имеет хроническое течение, необходимо дождаться стадии ремиссии.
Сразу после устранения причины осложненной катаракты рекомендуется переходить к хирургическому лечению. Факоэмульсификацию проводят при помощи ультразвука или лазера (либо комбинируют эти методы). Операция безопасна и безболезненна. Современные вариации факоэмульсификации почти не имеют побочных эффектов.
Лечение заключается в том, что через минимальный разрез на глазном яблоке хрусталик разрушают и превращают в эмульсию, устанавливая на его место специальную линзу. Накладывание швов не требуется: микроразрез заживает самостоятельно. Раньше факоэмульсификация не была такой простой, ведь до изобретения мягких интраокулярных линз жесткие нужно было имплантировать через большой разрез. Мягкие же линзы врач сворачивает в трубочку и вводит через микроинструмент, что лишает пациента необходимости полгода носить швы. После операции пациент может вернуться домой в тот же день и вести привычный образ жизни, огранивая себя только в спорте и прямом воздействии солнечных лучей.
Если сопутствующее нарушение поддается хирургическому лечению, врач может расписать план вмешательства таким образом, чтобы решить сразу две проблемы. Например, при наличии астигматизма на место хрусталика устанавливают линзу с цилиндром, которая поможет исправить рефракционное нарушение.
Зрение после факоэмульсификации восстанавливается лишь в том случае, если помутнения не затронули стекловидное тело и нет нервных нарушений. После хирургического лечения возможно развитие вторичной катаракты, когда в ходе операции хирург удалил не все патологические клетки. Если нарушить алгоритм вмешательств на переднюю стенку глаза, может появиться отечность центра сетчатки. Поэтому очень важно тщательно выбирать клинику и специалиста.
Сегодня катаракта не представляет серьезной угрозы для зрения человека, поскольку разработаны эффективные методики ее лечения. Хотя единственный способ устранить помутнения полностью является хирургическим, качественно проведенная операция гарантирует полное восстановление зрения даже у пожилых людей.
Неполная осложненная катаракта: диагностика и лечение
Катаракта – это офтальмологическое заболевание, которое характеризуется помутнением хрусталика в зрительном органе. Подробнее о болезни читайте в этой статье.
Существует несколько разновидностей и подклассов катаракты. Чтобы понять, как бороться с тем или иным видом недуга, необходимо четко представлять себе, что значит неполная катаракта.
Что такое неполная осложненная катаракта?
Данный тип характеризуется паралексиями, в течение которых хрусталик зрительного органа мутнеет вследствие каких-либо недугов или воспалительных процессов в организме, либо под влиянием негативного наружного воздействия. Неполная катаракта может поразить человека в независимости от его возраста. Однако уровень усиления недуга напрямую зависит от возраста.
На протяжении болезни происходит процесс повреждения доставки питания глазного хрусталика или на него осуществляют воздействие вредные токсичные вещества. В в итоге в любом из этих случаев на хрусталике образуются мутные пятна, которые нарушают зрительное восприятие человека.
Неполная катаракта с осложнениями может значительно ухудшить полноценную жизнь человека, начиная от того, что он не сможет справляться со своими профессиональными обязанностями, заканчивая путешествиями и обслуживанием в быту.
Важно: Тем не менее, болезнь не является опасной для жизни.
Эпидемиология
Статистические данные показывают, что в 49% ситуаций, когда пожилого человека настигает слепота, становится причиной неполная осложненная катаракта od или другие разновидности заболевания.
Во многих странах, где очень низкий и не качественный уровень медицинского обслуживания, данное заболевание является ключевой причиной потери зрения у пожилых людей.
Последние несколько десятков лет во многих странах получает большее распространение диабет, который с годами «совершенствуется». А так как он является одной из наиболее известных причин осложненной катаракты, появились первопричины тревожиться, что болезнь получит еще большее распространение.
Исходя из анализа данных, большинство эпизодов данного заболевания возникает в регионах, где человеческий организм подвергается сильным воздействиям ультрафиолетовых лучей. Есть предположения, что ситуация может ухудшиться, если озоновый слой продолжит истощаться.
Причины помутнения хрусталика
Неполная катаракта в наиболее частых случаях возникает под воздействием внутренних и внешних неблагоприятных факторов. К причинам, которые способствуют развитию осложнений, относятся:
- Отслойка сетчатки, которая не лечилась длительное время.
- Иридоциклит в хронической форме.
- Острое или хроническое воспаление заднего отдела сосудистой оболочки глаза, процесс затрагивает и сетчатку.
Влияние негативных факторов на зрение
Выделяют негативные факторы, которые усиливают причину возникновения осложненной катаракты обоих глаз:
- Возраст. Как и другие типы катаракты, осложненная появляется у людей пожилого возраста.
- Пол. По статистическим данным известно, что женщины обладают бОльшей предрасположенностью к появлению неполной катаракты, чем представители мужского пола.
- Наследственность . Когда в семье у кого-то уже есть данный диагноз.
Подклассы неполной катаракты
Катаракта с осложнениями подразделяется на два подкласса. К первому относят заболевания, которые вызываются общими недугами человеческого организма:
- Хронические заболевания щитовидной железы — происходит сбой в обмене веществ. Характерны: недоедание, нехватка витаминов, интоксикация различными ягодами.
- При повышенном уровне глюкозы в крови (диабет). Диабетическая катаракта поражает около 38% диабетиков, в независимости от возраста. Является двухсторонней и прогрессивно развивающейся.
- Катаракта тетанического вида выявляется при сильных конвульсиях и столбняке. Она возникает в процессе, если нарушается водный обмен в организме. Похожа на диабетический тип, потому что, как и он, быстро прогрессирует.
- Миотопическая — характеризуется множественными нарушениями, скапливающимися в коре хрусталика. Промеж мутностей, находящихся в хрусталике, возникают кристаллические образования (холестерин).
- Дерматогенный тип при экземе, нейродермите, склеродермии.
- Эндокринный тип при кретинизме и микседеме. При недостаточном витамине PP появляется пеллагра, которая тоже ведет к помутнению хрусталика зрительного органа.
На происходящие процессы в хрусталике глаза также могут оказывать воздействия и глазные заболевания, которые протекают в других областях зрительного органа:
- пигментное нарушение сетчатки;
- увеит;
- миопия высокой степени;
- отслоение сетчатки;
- запущенная глаукома;
- синдром Фукса.
При данных изменениях изменяется состав субстанции внутри глаза, что приводит к расстройству обменных процессов в самом хрусталике и начинают возникать помутнения.
Симптоматика осложненной катаракты
К наиболее распространенным симптомам, которыми характеризуется такой вид заболевания, относят:
- Мутность восприятия предметов.
- Предметы раздваиваются.
- Зрачок меняет цвет.
- Возникают различные проблемы с восприятием. То, что раньше больной делал без проблем, сейчас связано со сложностями (чтение книг, просмотр телевизора).
Диагностика
Так видят с катарактой
При появлении каких-либо изменений в восприятии очертаний предметов либо появлении других признаков необходимо посетить офтальмолога.
Врач проведет осмотр пациента — полную диагностику. При помощи офтальмоскопа он проверит возможные повреждения и нарушения в структуре зрительного органа.
Важно: На консультации у врача требуется подробно описать всю симптоматику, рассказать о болезнях, которыми вы болели, травмах, ушибах, операционных вмешательствах и о медикаментозных препаратах, которые регулярно принимаете.
Вся подробная информация важна: именно она поможет доктору сопоставить полную картину болезни и сделать первичные предположения о причинах возникновения осложненной катаракты.
В момент отличительной диагностики доктор должен вычеркнуть такие болезни:
- заболевание роговицы;
- новообразования в глазах;
- развитие глаукомы;
- ушибы головы;
- отслойки сетчатки;
- зрачковые повреждения;
- травмы зрительных органов.
Лечение
В наиболее частых случаях доктор, назначая лечение больному, дает предписание о ношении очков либо советует приобрести контактные линзы, что позволит жить полноценной жизнью.
Операция на глазах
Также рекомендуется прохождение систематического диагностического обследования. К примеру, если у пациента обнаружена катаракта только левого глаза, доктор выпишет параметры очков, которые будут корректировать зрительное восприятие только одного глаза.
Если зрение значительно упало, то предписывается операционное вмешательство. Операция выбирается в зависимости от индивидуальных признаков заболевания. Также обращается внимание на всю картину в целом, в частности и на общее состояние организма.
Однако, какая бы операция не была выбрана, в любом случае хрусталик извлекается и на его место устанавливается искусственная линза. После хирургического вмешательства прописывается полный покой: нельзя заниматься спортом и необходимо защищать глаза от яркого света.
Клиники, где можно сделать операцию катаракты:
Осложнения после хирургического вмешательства
К усугублениям ситуации после операционных действий относят вторичную катаракту – она является наиболее распространенным осложнением, возникающим после хирургического вмешательства.
Причина возникновения заключается в том, что во время процедуры замены хрусталика не удалили все клетки, и они преобразуются в хрусталиковые волокна. Суть проблемы заключается в том, что эти волокна являются неполноценными, мутными, и имеют неправильную форму. В итоге, когда они перемещаются в центр зрительного органа, происходит процесс помутнения, вследствие чего и наступает резкое ухудшение зрения.
Также после операции может возникнуть и отечность центральной части сетчатки, которая возникает из-за неправильного вмешательства на переднюю стенку глаза.
И в заключение стоит отметить, что здоровье вашего тела и ваших зрительных органов – это последствия ваших действий! Посещая вовремя доктора, вы получаете возможность уклониться от последствий столь тяжелого недуга!
Что такое осложненная катаракта, чем опасна и как ее лечить?
Осложненная катаракта отличается от обычного помутнения хрусталика наличием других патологий глаза или внутренних органов. Патология развивается чаще у женщин, характеризуется более тяжелым течением, чем у мужчин.
Что такое осложненная форма катаракты?
Возникновение осложненной катаракты обоих глаз связано с нарушениями метаболического обмена и скоплением продуктов распада при заболеваниях глаза или внутренних органов. При воспалительных процессах или нарушении питания хрусталика происходит поражение задней капсулы. Постепенно процесс помутнения прогрессирует с появлением симптомов болезни.
На первых этапах человек видит изображение затуманенным, затем начинает снижаться острота зрения, нарушается цветовосприятие. Позднее зрачок становится белесоватым, двоятся предметы перед глазами. Самым поздним и худшим симптомом становится полная слепота.
- Начальная. Происходит накопление инфильтрата с появлением невыраженной пелены перед глазами.
- Незрелая. Помутнение хрусталика более выражено. Снижается четкость зрения.
- Зрелая. Хрусталик значительно изменен, зрачок приобретает белесоватый оттенок. Яркая клиническая картина, выражены все симптомы заболевания.
- Перезрелая. Хрусталик набухает, увеличивается в размерах, развивается набухающая форма катаракты. При поражении задней капсулы – заднекапсулярная. Этот вид наиболее часто относится к осложненной форме.
Одна из разновидностей помутнений хрусталика – неполная осложненная катаракта. Неполная катаракта характеризуется появлением мутных пятен ввиду острого отравления токсическими веществами, соматических патологий, обезвоживания, глазных болезней.
Чаще заболевание одностороннее, реже – двустороннее. При двусторонней неполной осложненной катаракте хрусталики мутнеют несимметрично: один быстрее, другой медленнее.
Причины помутнения хрусталика
Конкретной причины, почему мутнеет хрусталик нет. К развитию осложненной катаракты предрасполагают факторы:
- наследственность;
- возрастные изменения;
- вредные привычки;
- негативное влияние ультрафиолета;
- истощение организма;
- травмы глаза;
- глаукома;
- воспаление сосудистой оболочки;
- отслойка сетчатки;
- эндокринопатии, связанные с недостатком йода;
- соматические заболевания (сахарный диабет, ревматоидный артрит, склеродермия, артериальная гипертензия);
- использование некоторых медикаментов (глазные капли с пилокарпином, гормонами);
- состояние после оперативного лечения близорукости;
- онкология.
Диагностика
Обследование человека начинается с расспроса и наружного осмотра глаз. На поздних стадиях можно без специальных приборов обнаружить зрачок молочного цвета. Более детально провести диагностику и установить диагноз осложненной катаракты помогают методы:
- биомикроскопия – осмотр структур глаза при свете щелевой лампы;
- тонометрия – измерение ВГД;
- визометрия – для оценки остроты зрения.
При подозрении на другие патологии глаза могут назначаться дополнительные методы диагностики (УЗИ глазных яблок, КТ, МРТ). Наличие заболеваний внутренних органов, ставших причиной осложненной катаракты, является поводом для лечения у врачей соответствующего профиля.
Лечение болезни
Потерянную прозрачность естественной линзы глаза невозможно восстановить медикаментозными препаратами, а тем более народными способами. Очки и контактные линзы лишь временно скорректируют зрение.
Из медикаментов могут назначаться капли, которые улучшают обменные процессы и замедляют прогрессирование изменений. Наиболее популярны: «Тауфон», «Витафакол». Капли для глаз назначают на ранних стадиях длительным многомесячным курсом.
Осложненная катаракта подлежит лечению оперативным путем. Предварительно нужно выявить причину заболевания и исключить ее.
- Ультразвуковая или лазерная факоэмульсификация. Операция заключается в том, что создается минимальный оперативный доступ на роговице, измельчается хрусталик с помощью лазера или ультразвука. Иногда комбинируют оба вида воздействия. После этого эмульсию из разрушенных частей хрусталика отсасывают. В освободившуюся полость вводят интраокулярную линзу. Разрезы ушивать не нужно, они заживают самостоятельно.
- Экстракапсулярная экстракция. При экстракапсулярной экстракции формируется достаточно большой разрез. Через него извлекают целый или раздробленный хрусталик. Затем вводят ИОЛ, ушивают разрез.
- Интракапсулярная экстракция. Данный вид операции подразумевает полное удаление хрусталика вместе с капсулой. После удаления вводят ИОЛ, ушивают операционную рану.
Менее травматичным методом считается факоэмульсификация, т. к. операционный доступ минимален, контакт с глазом почти исключен, не требуется наложение швов. Отмечается короткий период восстановления с незначительным дискомфортом.
Хирургическая экстракция сопряжена с большим разрезом, наложением швов, контактом хирургического инструментария с глазом, что повышает болезненность и риски осложнений в послеоперационном периоде.
Осложненная катаракта не представляет угрозы для жизни, но грозит снижением качества жизни из-за ухудшенного зрения. Оперативное лечение доступно для всех. Существуют возможности бесплатного лечения по полису ОМС.
К просмотру видео с операции по удалению помутневшего хрусталика при катаракте:
Делитесь статьей в соцсетях. Расскажите в комментариях о своем знакомстве с заболеванием. Будьте здоровы. Всего доброго.
Что такое осложненная катаракта глаз: чем опасна и как ее лечить
Осложненная катаракта — помутнение естественной линзы глаза (хрусталика), которое развивается на фоне имеющихся патологий в организме. Патологический процесс постоянно прогрессирует, захватывает новые области глазных структур, что в результате приводит к потере зрения. Иногда он является обратимым, если вовремя обратить на патологию внимание и принять соответствующие меры по купированию ее развития. Такая катаракта не зависит от возраста пациента.
Этиология
Естественная биологическая линза глаза (хрусталик) является важной частью зрительного аппарата, которая обеспечивает правильное преломление световых лучей. Снаружи хрусталик окружен внутриглазной жидкостью, через которую он получает питание. Если в ней происходят негативные изменения, это отражается на прозрачности хрусталика, провоцируя осложненную катаракту.
Помутнение образуется под задней капсулой естественной линзы только когда глаз травмирован и в нем скапливаются токсины. Они попадают вместе с внутриглазной жидкостью в хрусталик, застревают в узком пространстве сзади него и провоцируют развитие патологии.
Причины
Осложненная катаракта развивается на фоне внешних воздействий или из-за других заболеваний организма как связанных с глазами, так и не имеющих к ним никакого отношения. Следует знать, что это такое заболевание, главной причиной развития которого становится токсическое воздействие продуктов распада, возникших в результате воспаления и нарушение питания хрусталика.
К появлению осложненной катаракты приводят следующие глазные заболевания:
- Хориоретинит. Воспалительный процесс, затрагивающий сетчатую и сосудистую оболочки глаза. Патология развивается из-за токсоплазмоза, ослабленного иммунитета, цитомегаловирусной инфекции. Катаракта в таком случае провоцируется общей и местной интоксикацией организма.
- Синдром Фукса. Дистрофические изменения в радужке, спровоцированные воспалением.
- Иридоциклит. Воспаление цилиарного тела, радужки, сосудистой оболочки. Проявляется обильным слезотечением, краснотой склеры, изменением рисунка радужки, болями. Частые рецидивы иридоциклита приводят к появлению катаракты.
Причины, не связанные с глазными болезнями
Иногда причинами осложненной катаракты становятся общие патологии, которые вызывают нарушения обменных процессов и общую интоксикацию организма. К ним относятся:
- тиф;
- малярия;
- оспа;
- анемия;
- анорексия;
- истощение организма;
- гипертония;
- йододефицит;
- сахарный диабет;
- патологии щитовидной железы:
- ревматоидный артрит.
К факторам риска развития осложненной катаракты относят прием некоторых лекарств (кортикостероиды, капли с адреналином или пилокарпином). Детская осложненная катаракта становится следствием увеита, которым ребенок переболел в период внутриутробного развития. Чаще заболевание бывает односторонним, но если оно развивается вследствие неконтролируемого диабета или ревматоидного артрита, оно поражает оба глаза.
Лучевую осложненную катаракту провоцирует воздействие ультразвука, рентгеновских, радиевых лучей. Эта разновидность заболевания развивается в основном у молодых людей, так как в пожилом и старческом возрасте восприимчивость хрусталика к различным видам лучей снижается.
Виды и симптоматика
Сначала осложненная катаракта начинает развиваться в задней части хрусталика, что связано с незащищенностью задней стенки эпителием. Из-за этого продукты распада могут легко проникнуть в хрусталик. Первоначально на заднем полюсе естественной линзы появляется эффект переливания.
Постепенно он увеличивается, заменяется желтоватыми помутнениями и полностью перекрывает область задней капсулы. Развивается чашеобразная катаракта, при которой основная поверхность хрусталика и его ядро еще остаются прозрачными, но качество зрения снижается. Развивается заболевание медленно, продвигаясь к средним слоям хрусталика и его ядру.
Различают несколько видов осложненной катаракты, каждая из которых сопровождается своей симптоматикой:
- Начальная. Толчком к развитию заболевания служит воспалительный инфильтрат, скапливающийся в глазных структурах. У человека при этом отсутствует симптоматика, не считая возникновения небольшой затуманенности зрения возникающая периодически.
- Незрелая катаракта. С тыльной стороны хрусталика появляется небольшого размера пятнышко, постепенно увеличивающееся в размерах и плотности. Зрение начинает стремительно ухудшаться. Но слой помутнения еще очень тонкий, большая часть коры и ядро не затронуты патологией. Незрелая осложненная катаракта проявляется повышенной чувствительностью к свету, раздваиванием изображений, нарушением сумеречного зрения, возникновением мутных пятен перед глазами, быстрой утомляемостью глаз, понижением контрастности видимых предметов, ореолом вокруг них, отсутствием улучшения четкости зрения при использовании коррекционной оптики.
- Зрелая форма. Наслоение становится пористым, грубым и желтым. Катаракта созревает, зрачок становится светло-серым. На этой стадии катаракту можно разглядеть без всяких приборов. Из-за толстого слоя инфильтрата на глазу появляется сероватое образование похожее на бельмо. Зрение стремительно ухудшается.
- Перезрелая. Человек практически перестает видеть больным глазом в результате тотального наслоения на всю площадь хрусталика.
Нарушение метаболизма влияет именно на заднюю часть оболочки, где нет эпителия, поэтому через нее легко проникают токсины. Это заднекапсулярная катаракта. Намного реже диагностируют набухающую осложненную катаракту, при которой размер естественной линзы увеличивается при одновременном сокращении передней капсулы глаза.
Неполная осложненная катаракта
При этой форме патологии на хрусталике появляются мутноватые пятна, мешающие нормально видеть. Заболевание появляется в любом возрасте, но у пожилых людей оно прогрессирует быстрей. Неполная осложненная катаракта обоих глаз возникает редко. Обычно заболевание бывает односторонним. При поражении двух глаз оно прогрессирует одновременно, но развитие на каждом органе происходит по-разному.
Диагностика
Раннюю степень патологии выявить может только офтальмолог после тщательного обследования. На поздних стадиях развития катаракты ее можно увидеть невооруженным глазом, потому что зрачок меняет свой цвет.
Сначала врач проводит стандартный осмотр, а затем биомикроскопическую диагностику, используя щелевую лампу. Патологический инфильтрат имеет серо-белый цвет, что обуславливается скоплением большого количества холестериновых отложений и кристаллов кальция. Области помутнения похожи на пемзу и передвигаются против движений глазного яблока.
Если катаракта развилась на фоне увеита, то в заднем полюсе хрусталика наблюдается переливающийся блеск. Отмечаются локальные помутнения небольшого размера беловато-сероватого оттенка. Катаракта, осложненная отслоением сетчатки, сопровождается появлением помутнений под задней капсулой хрусталика.
Кроме того, измеряется глазное давление, так как его постоянное повышение приводит к появлению передних капсулярных и субкапсулярных очагов помутнения. Дифференцируют заболевание с отслойкой сетчатки, глаукомой, новообразованиями в структурах глазах, болезнями роговичного слоя.
Лечение осложненной катаракты
Лечение осложненной катаракты в основном проводят с помощью операции. Но в ряде случаев на начальном этапе развития заболевания ее можно устранить или хотя бы приостановить прогрессирование с помощью глазных капель. Врачи прописывают капли с глутамином, лоностеролом, аскорбиновой кислотой, цистеином (Тауфон, Витафакол, Витайодурол). Эти лечебные препараты улучшают обменные процессы в хрусталике, устраняют белковые соединения, которые вызывают помутнение хрусталика. Если же помутнение достигло второй и более стадии, заболевание лечат только оперативно.
Врачи проводят различные операции по экстракции хрусталика:
- Интракапсулярная экстракция. Операция, которую назначают очень редко из-за высокого риска осложнения в виде отслоения сетчатки. Заключается в одновременном извлечении хрусталика и капсулы.
- Факоэмульсификация. Очень быстрая операция, которая продолжается примерно 15 минут. С помощью ультразвука или лазера через небольшой разрезик на глазу разрушают хрусталик до состояния эмульсии, извлекают его и заменяют искусственной интраокулярной линзой. Это мягкая линза, которая свернута в трубочку. Ее вводят с помощью микроинструмента на место хрусталика, и она расправляется. Операция бесшовная, микроразрез заживает самостоятельно. В день операции пациент уже может вернуться домой.
- Экстракапсулярная экстракция. Хрусталик удаляется без капсулы. Экстракапсулярную операцию чаще всего проводят для лечения осложненной катаракты у детей. Используют микрохирургическую технику, выполняя линеарную экстракцию, аспирацию.
После операции могут наблюдаться некоторые осложнения в виде отечности, отторжения искусственной линзы, кровоизлияний. Но они крайне редки.
Автор статьи: Бахарева Елена Сергеевна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.