Может ли болеть живот из за позвоночника
Боли внизу живота — еще один симптом остеохондроза
Боль внизу живота – типичный признак заболеваний желудочно-кишечного тракта или мочеполовой системы. Поэтому большая часть людей обращается к доктору соответствующей специализации. Но когда результаты обследования свидетельствуют о нормальном состоянии внутренних органов, как пациенты, так и врачи в недоумении: как такое может быть? В подобных ситуациях необходимо обратить внимание на позвоночник: в 10-20% случаях «виновником» болей в животе оказывается патология опорно-двигательного аппарата.
Какая связь между остеохондрозом и болями внизу живота?
Боли в животе – сопутствующий симптом поясничного, грудного (намного реже) остеохондроза, поскольку в этих отделах расположены нервные окончания спинного мозга, связывающие позвоночник с органами брюшной полости и малого таза.
С годами межпозвоночные диски разрушаются: они теряют свою прочность и эластичность. Это приводит к чрезмерной подвижности позвонков и образованию костных наростов на их теле, появлению патологий в суставах, мышцах и связках (возникает компрессия околопозвоночных структур). При дегенеративных процессах в грудном отделе, в области 5-7 позвонков, сдавливаются корешки, отвечающие за нервное обеспечение кишечника, желчного пузыря, селезенки и желудка. Постоянное их раздражение разросшимися остеофитами вызывает боли, имитирующие заболевания ЖКТ.
В основе механизма возникновения боли внизу живота при поясничном остеохондрозе лежат такие компрессионные и рефлекторные синдромы:
- Корешковый – проявляется как на ранних, так и на более поздних стадиях заболевания (когда сформировалась протрузия или боковая межпозвоночная грыжа). Смещаясь, дегенеративно измененный диск сдавливает нервные корешки и сосуды, ухудшая тем самым отток венозной крови и передачу нервных импульсов от спинного к головному мозгу (возникает спазм, воспаление или паралич спинномозговых нервов). Это приводит к возникновению болевых ощущений в определенных частях тела. Если защемлены первые три корешка, человек чувствует боль в пояснице, передней и внутренней части бедра, внизу живота и области паха.
- Люмбоишиалгия (ишиас) – комплекс симптомов, возникающий вследствие защемления седалищного нерва деформированными позвонками, межпозвоночной грыжей. Синдром проявляется по-разному. Как правило, больной ощущает простреливающие боли в спине, иррадирующие в бедро и ягодицу. Однако сдавленный седалищный нерв также может вызвать спазмы тазовых мышц: появляется боль в паху, нижней части живота.
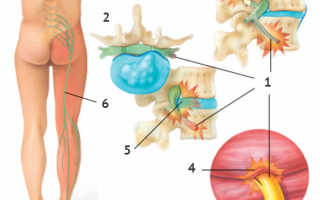
Защемление седалищного нерва. На рисунке изображены:
1. Раздражение нерва
2. Грыжа межпозвоночного диска
3. Воспаленный сустав
4. Воспаленная мышца
5. Грыжа межпозвоночного диска давит на нервные окончания спинного мозга
6. Седалищный нерв
Как проявляются боли
В 15% больных остеохондрозом возникновение болевых ощущений в животе связано с дегенеративными процессами в тканях позвоночника. При этом боль:
- ощущается на поверхности тела и мышцах живота, но иногда бывает глубинной;
- имеет ноющий, тупой, распирающий или режущий характер;
- беспокоит постоянно;
- обостряется при наклонах, смене положения тела, ходьбе, глубоком дыхании и кашле;
- может быть односторонней, сочетаться с поясничными, спинными болями.
При разрушительных процессах в костных, хрящевых тканях позвоночника, болевые ощущения в животе сопровождаются:
- изжогой, тошнотой и даже рвотой;
- чувством тяжести в подреберье;
- расстройством стула (запоры, диарея);
- чрезмерным газообразованием в кишечнике.
При остеохондрозе клиническое проявление болей внизу живота часто воспринимают как признаки аппендицита, колита, холецистита или аднексита, недугов мочеполовой системы. Однако при заболевании внутренних органов у больного появляются и другие симптомы (смотр. табл.)
[block >
| Причина боли в животе | Характер боли | Отличие от болей в животе при остеохондрозе |
| Язва двенадцатиперстной кишки | Локальная, может появиться ночью или при «голодном» желудке; имеет умеренный характер, но периодически обостряется (весной, осенью); сопровождается тошнотой и рвотными рефлексами, нарушением стула. | Возникает после еды (через 2 часа); уменьшается после приема обезболивающих, антисекреторных препаратов; при пальпации боль ощущается в пилородуоденальной области. |
| Аднексит | Резкая, ноющая и тянущая; иррадирует в поясницу, крестец, ноги, кишечник и пах; ощущается при пальпации во время гинекологического осмотра. | Сопровождается нерегулярным менструальным циклом, резями при мочеиспускании, лихорадкой, патологическими выделениями из влагалища. |
| Холецистит | Острая, ощущается справа, в нижней части грудного отдела позвоночника, отдает в низ живота; имеет сопутствующие симптомы: тошнота, метеоризм | Усиливается после приема жирных и жареных блюд, газированных напитков; Купируется медицинскими препаратами (спазмолитиками); Больной жалуется на чувство горечи во рту, частые отрыжки. |
| Аппендицит | Тупая, ноющая (иногда имеет острый характер); сначала появляется в области пупка, но потом опускается вниз живота; усиливается при движении (ходьбе, повороте на левый бок), кашле, чихании. | При пальпации ощущается напряжение мышц в повздошной области; сопровождается отсутствием аппетита, повышенной температурой. |
| Инфекционные заболевания (дизентерия, сальмонеллез, амебиаз) | Постоянная, усиливается при пальпации. | Сочетается с такими симптомами: диарея с примесями крови, слизи; высокая температура тела; слабость. |
| Заболевания мочевыводительной системы | Резкая, возникает справа или слева от позвоночника; | Помимо боли в животе у больного появляются: лихорадка, чувство жжения при мочеиспускании. Учащаются позывы в туалет, изменяется цвет мочи. |
При возникновении боли внизу живота до приезда доктора больной может сделать следующее:
- Ложимся на спину и кладем ладонь на живот. Затем медленно надавливаем на него пальцами, запоминая характер боли (распирающая, острая, ноющая) и место, нажатие которого вызывает наибольший дискомфорт.
- При возможности встаем и делаем наклоны, несколько шагов, чтобы определить усиливается ли при этом боль.
- Вспоминаем когда появились боли внизу живота: после стресса, переохлаждения, физической нагрузки или внезапно. Важно также отметить сопровождается ли болевой синдром тошнотой, температурой или расстройством стула.
Самостоятельно выявленные особенности боли помогут врачу быстрее поставить диагноз. Доказательством вертеброгенного происхождения болевых ощущений внизу живота являются симптомы раздражения нервных корешков и выпадения функций разных частей тела:
- онемение, бледность и сухость кожи;
- нарушение сухожильных рефлексов, слабость в мышцах;
- снижение поверхностных ощущений;
- чрезмерное потоотделение;
- покалывание в теле, конечностях.
Вертеброгенные боли в животе имитируют различные заболевания органов брюшной полости и малого таза. Однако это не исключает возможность развития истинных трофических нарушений.
Патология органов или остеохондроз: как узнать почему болит живот?
Выявить причину возникновения боли внизу живота можно только после прохождения больным таких видов обследования:
- УЗИ органов брюшной полости и малого таза – назначают для того чтобы подтвердить (опровергнуть) их патологию.
- Рентгенография позвоночника (в боковой и прямой проекциях) – позволяет оценить состояние позвонков: степень их смещения, наличие остеофитов.
- КТ и МРТ – наиболее информативные методы исследования тканей. Они дают возможность рассмотреть межпозвоночные диски (уточнить их края) и связочный аппарат, выяснить место ущемления спинномозговых корешков.
Взаимосвязь между болевым синдромом и остеохондрозом подтверждается, если результаты диагностики показали:
- нормальное состояние внутренних органов;
- уменьшение плотности дисков;
- наличие остеофитов на позвонках;
- разрушение хряща внутри фасеточных суставов;
- образование протрузии, межпозвоночной грыжи;
- деформации позвоночника (сколиоз, лордоз, кифоз).
В тяжелых случаях для постановления точного диагноза может потребоваться консультация узкоспециализированных специалистов (гинеколог, инфекционист, невропатолог) и дополнительное обследование, в которое входят:
- анализы мочи крови (общий и расширенный);
- бактериологический посев кала;
- эндоскопическое исследование желудка, кишечника;
- копрограмма.
После всестороннего обследования врач делает выводы о механизме возникновения боли в животе, выбирает методику лечения.
Как избавиться от болевых ощущений?
Когда причиной боли в животе является сдавливание нервных корешков, избавиться от неприятных ощущений поможет только комплексное лечение позвоночника. Основные его цели:
- устранить спазмы мышц;
- уменьшить отеки и воспаление в местах поражения костной, хрящевой ткани;
- ослабить компрессию нервных корешков.
Терапия остеохондроза, осложненного болями внизу живота, включает:
Прием медикаментозных препаратов. Как правило, назначают:
- обезболивающие и противовоспалительные средства;
- медикаменты, нормализующие кровообращение и обмен веществ в пораженных тканях;
- хондропротекторы и миорелаксанты.
Физиотерапевтические процедуры. Облегчить боль (любой локализации) при остеохондрозе помогают:
- магнитотерапия;
- электрофорез;
- терапия лазером;
- парафиновые аппликации.
Классический и сегментарно-рефлекторный массаж – показаны в период стихания симптомов остеохондроза. Положительный эффект от их применения заключается в следующем:
- улучшается циркуляции крови в костных и хрящевых тканях;
- снижается давления на нервные корешки, артерии (исчезают спазмы мышц);
- исчезают патологические рефлексы;
- восстанавливается работа всех систем организма.
Лечебную физкультуру (не применяют в острый период течения заболевания). Эффект от занятий:
- укрепляются спинные, брюшные мышцы;
- улучшается приток крови, питательных элементов в пораженные ткани позвоночника;
- высвобождаются заблокированные позвонки;
- исчезают застои в малом тазу.
Исходя из описанных выше методов лечения, можно отобразить следующий список.
Если при остеохондрозе боли внизу живота и спине не поддаются консервативному лечению и часто обостряются, сопровождаются дисфункциями тазовых органов (нарушение мочеиспускания и дефекации) и синдромом «конского хвоста» рекомендуется хирургическое вмешательство. Во время операции проводят протезирование межпозвоночных дисков и удаляют остеофиты, сдавливающие сосуды и спинномозговые корешки.
Остеохондроз – всестороннее заболевание: он может стать причиной боли внизу живота, груди, сердце, верхних и нижних конечностях. Соблюдая рекомендации по лечению можно не только предотвратить появление такого рода осложнений, но и снять основные симптомы недуга, замедлить развитие дегенеративно-дистрофических процессов в позвоночнике.
Боль в животе при остеохондрозе поясничного отдела
Боли в животе при остеохондрозе могут быть обусловлены несколькими факторами. Первый – это отраженная или иррадиирущая боль в животе при остеохондрозе поясничного отдела. На самом деле очаг неприятных ощущений находится в области поясницы, но болеть может и в животе.
Второй распространенный фактор возникновения боли в животе при остеохондрозе – ущемление корешкового нерва, который отвечает за иннервацию мышц передней брюшной стенки или его ответвления. В этой ситуации действительно боль локализуется в области живота. Её место нахождения зависит от того, какой корешковый нерв защемлен и насколько сильно. Очень часто такое неприятные ощущения постепенно ослабевают, им на смену приходит парестезия и онемение. Это негативный признак, который говорит об омертвении нервного волокна. Восстановить его проводимость в последствии будет очень сложно.
Третья причина, по которой болит живот при остеохондрозе поясничного отдела, заключается в нарушении функции внутренних органов. Это самое опасное осложнение, которое может возникать как при протрузии межпозвоночного диска, так и при грыжевом выпячивании. Часто боль во внутренних органах при остеохондрозе является клиническим симптом стеноза спинномозгового канала.
Четвертый фактор, на который стоит обратить внимание – поражение пояснично-крестцового нервного сплетения. Это состояние характеризуется воспалением, компрессией или атрофией отдельных участков поясничного или крестцового сплетения. Плексопатия может вызывать парез и паралич нижних конечностей, нарушается работа кишечника и мочевого пузыря. Женщины и мужчины испытывают тянущую, жгучую или колющую боль в области живота. При проведении детального обследования внутренних органов брюшной полости никаких патологических изменений при этом найти не удается.
Так или иначе, боль в животе при остеохондрозе – это не безобидное состояние, на которое можно не обращать внимания. Это сигнал о том, что нарушена иннервация важных органов, произошел сбой в вегетативной нервной системе. А именно она отвечает за репродукцию клеток, баланс иммунных тел в организме человека, выработку желудочного сока, желчи, перистальтику кишечника.
Представьте себе, если этот сложный механизм дает сбой. Что происходит:
- меняется состав желудочного сока и пищевой комок не обрабатывается в достаточной мере пепсинами;
- клетками печени не выделяется достаточное количество желчи и она не выбрасывается в общий желчный проток при эвакуации пищи из полости желудка – в результате этого содержимое не ощелачивается и обжигает соляной кислотой слизистую оболочку двенадцатиперстной и тонкой кишки;
- в дальнейшем подобное действие оказывается на толстый кишечник;
- в результате этого нарушается кислотно-щелочной баланс, погибает часть полезной микрофлоры, начинает развиваться условно-патогенная;
- при нарушении иннервации происходит снижение уровня перистальтики;
- обогащенная агрессивной соляной кислотой пища длительное время лежит в кишечнике и растворяет слизистые клетки;
- возникает эрозия, язва и злокачественное новообразование в тонком или толстом кишечнике.
Помимо этого поясничный остеохондроз может стать причиной опущения внутренних органов малого таза, развития синдрома гиперактивного мочевого пузыря. Более 80 % случаев недержания мочи у женщин связано с разрушением межпозвоночных дисков в поясничном отделе позвоночника. Около 25 % случаев клинической импотенции у мужчин вызвано пояснично-крестцовым остеохондрозом.
Не стоит оставлять без внимания боль в животе при обострении остеохондроза. Это сигнал о том, что поясничные межпозвоночные диски изношены уже до предела и нужно как можно быстрее начинать проводить эффективное и безопасное лечение. Дальше ситуация будет только усугубляться. Большинство заболеваний органов брюшной полости, спровоцированных остеохондрозом, являются необратимыми, т.е. неизлечимыми.
Может ли при остеохондрозе болеть низ живота
Выше в общих чертах рассказали о том, может ли при остеохондрозе болеть живот, теперь остановимся на каждом пункте более подробно.
Для того, чтобы понять, может ли остеохондроз отдавать в живот, нужно узнать, какой корешковый нерв отвечает за каждый орган и отдел:
- T4 – иннервирует желчный пузырь и общий желчный проток (при его компрессии могут образовываться камни в желчном пузыре, появляться желтуха);
- T5 – отвечает за печень (провоцирует нарушение работы печени);
- T6 и T7 – отвечают за работу желудка, двенадцатиперстной кишки и поджелудочной железы (при поражении этих корешковых нервов возникают гастриты, нарушение пищеварения, язвы);
- T12 – иннервация тонкого и толстого кишечника, фаллопиевы трубы (возникает нарушение пищеварения, запоры, диареи, вздутие живота, патологии женских половых органов);
- L1, L2 – иннервируют аппендикс, частично брюшную полость, слепую кишку (при компрессии наблюдаются запоры, диарея, может развиваться колит);
- L3 – мочевой пузырь (может возникать дисфункция мочевого пузыря и импотенция);
- C0 – отвечает за функцию прямой кишки (поражение этого корешка является самой частой причиной развития геморроя, нарушения работы тазовых органов).
Теперь становится понятно, может ли при остеохондрозе болеть низ живота и какие именно корешковые нервы при этом поражаются. Таким образом при установке точной локализации болевых ощущений можно заранее поставить предварительный диагноз и проводить целенаправленные обследования. Так, если боль распространяется по низу живота, то не стоит делать одновременного МРТ обследование пояснично-крестцового и грудного отдела. Достаточно будет только снимка пояснично-крестцового отдела позвоночника. А если у человека болевые ощущения локализованы в области печени, желчного пузыря и желудка, то рекомендуется напротив, делать МРТ снимок грудного отдела позвоночника. Также в этом случае необходимо проводить ФГДС обследование и УЗИ внутренних органов.
Почему при поясничном остеохондрозе болит живот
А теперь рассмотрим немного другие факторы негативного влияния. Почему при остеохондрозе болит живот, если все функции внутренних органов сохранены? Это так называемая отраженная боль. Она распространяется по нервным волокнам, которые иннервируют переднюю брюшную стенку.
Поясничный остеохондроз вызывает боль в животе по причине того, что перенапряженные мышцы поясницы сдавливают нервы, отходящие от пояснично-крестцового сплетения. Может наблюдаться напряжение мышц передней брюшной стенки.
Далеко не всегда поясничный остеохондроз отдает в живот, может быть наоборот. Если при пальпации остистых отростков нет болезненности и отсутствует симптом натяжения, то следует поискать причину неприятных ощущений в брюшной полости. Очень часто воспалительные процессы в полости малого таза приводят к тому, что возникает сильная боль в пояснице. В этом случае не остеохондроз поясничного отдела отдает в живот, а наоборот, например, аднексит или колит вызывает приступ напряжения в области поясницы.
Очень важно проводить эффективную дифференциальную диагностику – она позволяет точно установить, от поясничного остеохондроза болит живот или нет. Не занимайтесь самостоятельной постановкой диагноза и не начинайте лечение без консультации у опытного врача. Следует записаться на прием к неврологу или вертебрологу. Эти специалисты уже в ходе мануального обследования и постановку функциональных диагностических тестов смогут поставить предварительный диагноз. Если они не выявят характерных признаков остеохондроза, то будет дана рекомендация обратиться к другому профильному специалисту (гастроэнтерологу, урологу, гинекологу, проктологу и т.д.).
Если болит живот из-за остеохондроза
К сожалению, если при остеохондрозе боль отдает в живот, то это говорит о крайне запущенной стадии заболевания. В домашних условиях оказать помощь в случае боли внизу живота при остеохондрозе невозможно. Никакие мази и таблетки не помогут. В этой ситуации нужно как можно быстрее обращаться к специалисту. Только устранение компрессии корешкового нерва
позволит забыть о том, что болит живот из-за остеохондроза и восстановить свободу движения.
Остеохондроз отдает в живот не всегда по причине компрессии корешкового нерва. Это может быть стеноз спинномозгового канала при выпадении грыжевого выпячивания или при листезе позвонка. Эти состояния крайне опасны. При них нельзя делать никакие разминания и массаж, стоит отказаться от физических упражнений и нагрузок. Массаж можно делать только в специализированной клинике. Пациент должен находиться под постоянным контролем со стороны опытного врача невролога.
Если у женщины при остеохондрозе болит низ живота, то начинать проводить лечение без консультации гинеколога ни в коем случае нельзя. Остеохондроз, осложненный радикулопатией или плексопатией пояснично-крестцового сплетения может спровоцировать следующие состояния:
- варикозное расширение вен полости малого таза;
- опущение матки и мочевого пузыря;
- застой серозной жидкости в полости матки;
- нарушение трофики яичников и фолликулит;
- спазм мышц тазового дна и т.д.
Все эти состояния могут давать выраженный болевой синдром, который вроде бы связан с остеохондрозом, но требует обязательного дополнительного лечения профильным специалистом.
Боли мышц живота при остеохондрозе
Спазм мышц живота при остеохондрозе может быть спровоцирован как нарушением иннервации, так и вторичным натяжением при чрезмерной нагрузке на мышечный каркас спины и поясницы. Выявить точную причину появления боли мышц живота при остеохондрозе может только опытный врач. Самостоятельно определить, что вызвало неприятные ощущения, пациент не может. Соответственно и купировать боль тоже можно только после посещения доктора.
В домашних условиях необходимо в первую очередь обеспечить полный физический покой. При появлении болевого приступа нужно лечь на спину на твердую ровную поверхность и согнуть ноги в коленях. Спустя несколько минут нужно положить голень одной ноги на колено другой, отведя противоположное колено в сторону. Таким образом можно расслабить поясничные мышцы и облегчить приступ боли.
Жжение в животе при остеохондрозе
Часто пациенты указывают на жжение в животе при остеохондрозе – этот клинический признак может быть спровоцирован исключительно нарушением иннервации. Таким образом организм может сигнализировать о сокращении мышц, ослаблении перистальтики кишечника.
Как правило, жжение быстро прекращается. Но спустя некоторое время оно может появиться вновь.
Подобный признак развивается при разных патологиях желудочно-кишечного тракта. Но существует ряд отличительных признаков, по которым можно проводить дифференциальную диагностику:
- если боль опоясывающая и проходит в положении сидя с наклоном туловища слегка вперед, то это воспаление поджелудочной железы;
- если неприятные ощущения в верхней части живота сопровождаются присутствием белого, желтого или коричневого налета на языке, то с высокой долей вероятности это гастрит, дуоденит или холецистит;
- если спустя несколько минут после появления ощущения жжения появились позывы в туалет, то вероятнее всего произошёл выброс желчи;
- при локализации ощущения жжения в одной точке – развивается язва желудка, двенадцатиперстной, тонкой или толстой кишки.
Не занимайтесь диагностикой и лечением самостоятельно. Обращайтесь к специалистам. Помните о том, что остеохондроз на любой стадии можно вылечить только методами мануальной терапии, остеопатии, лечебной гимнастики и физиотерапии. Лекарственные препараты при этом заболевании в большинстве случаев вредны и бесполезны.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача: невролог, мануальный терапевт, вертебролог, остеопат, ортопед на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Может ли болеть желудок и живот от позвоночника?
Заболевания позвоночника имеют широкое распространение в современном обществе. Большинство из них сопровождается болью в спине, что становится настоящей проблемой для людей различного возраста. Это мешает заниматься привычными делами и ограничивает активную жизнь. Чтобы разобраться в подобной ситуации, люди и обращаются к врачу.
Довольно часто отмечают появление неприятных ощущений не только в спине, но и других участках тела. При патологии позвоночного столба также можно ожидать появление болей в животе. Тогда возникают некоторые трудности в определении их происхождения, поскольку подобные симптомы характерны для многих заболеваний внутренних органов. Может ли болеть живот при поражении позвоночника, скажет только врач после всестороннего обследования.
Когда у одного пациента диагностируют несколько заболеваний, особое место отводится определению причин боли в различных участках тела.
Причины
Чтобы иметь полное представление о причинах боли в животе, необходимо провести сравнительную диагностику патологии позвоночника с другими болезнями. Однако следует обратить внимание на некоторые особенности.
Дело в том, что изменения во внутренних органах могут провоцироваться нарушением нервной регуляции. Такое явление не является редкостью при болезнях позвоночного столба, когда происходит сжатие корешков, несущих вегетативные волокна от спинного мозга:
- Остеохондроз.
- Межпозвонковые грыжи.
- Спондилез.
- Деформации.
- Травмы.
- Опухоли.
Такое обстоятельство может иметь существенное значение в диагностическом процессе, поскольку будет одним из факторов, который определяет развитие патологии внутренних органов. Чтобы привести к выраженным функциональным изменениям и появлению боли, нарушение нервных процессов должно иметь постоянный характер. Но в совокупности с другими факторами, патология позвоночника однозначно приобретает большее влияние. Таким образом, при болях в животе нужно учитывать риск следующих состояний:
- Болезни пищеварительного тракта.
- Патология органов мочевыделения.
- Заболевания дыхательной системы.
- Гинекологическая патология.
- Хирургические болезни.
- Инфекционная патология.
Определить, почему болит живот у конкретного пациента, можно на основании врачебного осмотра и дополнительных методов исследования.
Симптомы
Неприятные ощущения в различных отделах живота связаны не только с местными процессами в каком-то органе, но и становятся результатом нарушения общих процессов, среди которых важное значение отводится нейрогуморальным взаимосвязям. В этом контексте патология позвоночника принимает непосредственное участие в нарушении работы многих органов.
Основной симптом, который беспокоит пациентов – это боль. Она может свидетельствовать о воспалении, мышечном спазме, недостатке кровообращения, раздражении чувствительных окончаний объемными образованиями. В зависимости от преобладающего механизма развития, боль имеет различные характеристики:
- По виду: колющая, ноющая, стреляющая, пульсирующая.
- По локализации: затрагивающая поясницу, грудную клетку, эпигастрий, низ живота.
- По распространенности: локальная или отдающая в другие отделы.
- По выраженности: сильная, слабая, умеренная.
- По длительности: кратковременная и продолжительная.
- По частоте: постоянная или периодическая.
Четкая связь болевого синдрома с позвоночником прослеживается во время двигательной активности пациента – наблюдается усиление неприятных ощущений при наклонах, поворотах туловища, глубоком дыхании, кашле, натуживании.
Важным свидетельством вертеброгенного происхождения боли в животе становятся симптомы раздражения нервов или выпадения функции отдельных участков тела. С учетом вида поврежденных волокон, появляются следующие нарушения:
- Чувствительные: покалывание, онемение кожи, снижение поверхностных или глубоких ощущений.
- Двигательные: оживление или угасание сухожильных рефлексов, снижение мышечной силы.
- Вегетативные: бледность или «мраморность» кожи, ее сухость или повышенная потливость, изменение дермографизма.
Боли, связанные с позвоночником, имеют четкие признаки, которые позволяют их отличить от симптомов иного происхождения.
Болезни пищеварительного тракта
У пациентов с болью в животе нужно прежде всего исключить патологию органов пищеварительной системы. Подобный симптом может быть результатом различных заболеваний: язвенной болезни, холецистита, панкреатита, колита, гепатита. Появляются различные симптомы нарушения функции желудочно-кишечного тракта:
- Отрыжка.
- Изжога.
- Снижение аппетита.
- Тошнота.
- Рвота.
- Вздутие живота.
- Запор.
- Послабление стула.
В зависимости от заболевания, локализация боли будет различной: при язвенной болезни она ощущается в одной точке с частой иррадиацией в позвоночник, панкреатит отличается опоясывающим характером, в случае холецистита отдает в правое надплечье, а при колите беспокоят боковые отделы и низ живота. Кроме тяжести в правом подреберье, гепатит сопровождается желтухой, увеличением размеров печени.
Когда болит желудок или низ живота, необходимо также подумать и о возможности вертеброгенного происхождения симптомов.
Патология органов мочевыделения
Болезни позвоночника могут симулировать и патологию мочевыводящей системы. Это опять же связано с особенностями иннервации этой области. Когда наблюдается выраженное сжатие нервных корешков, то может появиться нейрогенная дисфункция органов малого таза, что проявляется недержанием мочи. Но если беспокоит низ живота, то необходимо обратить внимание на появление таких признаков:
- Частые позывы в туалет.
- Рези и жжение при мочеиспускании.
- Изменение цвета мочи.
- Лихорадка.
Такая клиническая картина характерна для цистита. Боли в пояснице зачастую связаны не только с патологией позвоночного столба, но и являются одним из симптомов пиелонефрита. У мужчин неприятные ощущения в области крестца может спровоцировать простатит.
Когда пациентов беспокоит низ живота, следует провести дифференциальную диагностику с заболеваниями мочевыводящей системы.
Заболевания дыхательной системы
Когда у пациентов есть проблемы с позвоночником, это может отразиться и на состоянии дыхательной системы. Известно, что волокна из грудного отдела иннервируют бронхи, плевру, диафрагму. Поэтому, кроме межреберной невралгии, часто появляется кашель с одышкой. В свою очередь, заболевания органов дыхания нередко сопровождаются болью в спине, особенно пневмония и плеврит. Тогда дополнительно возникают следующие признаки:
- Выделение мокроты.
- Высокая температура тела.
- Общая слабость, утомляемость.
Воспаление плевры сопровождается сухим кашлем, а боль в грудной клетке уменьшается, когда пациент лежит на пораженной стороне. Объективное исследование укажет на притупление перкуторного звука в области патологии, появление хрипов или шума трения плевры.
При заболеваниях органов дыхания также может прослеживаться связь с позвоночником.
Гинекологическая патология
Если болит низ живота у женщин, то обязательно нужно исключать гинекологические заболевания. Чаще всего речь идет о болезнях воспалительного характера, но подобный симптом появляется и при других состояниях: нарушениях менструального цикла, опухолях, апоплексии яичника, внематочной беременности или самопроизвольном аборте. Патология женской половой сферы может проявляться такими признаками:
- Ноющие или тянущие боли в области таза, низа живота, которые отдают в ноги, промежность, прямую кишку.
- Нерегулярные или обильные месячные.
- Выделения различного характера.
- Лихорадка.
Когда преобладают воспалительные процессы, будет характерна болезненность живота при пальпации и гинекологическом осмотре, а при опухолевых заболеваниях (фибромиомах и кистах) заметно увеличение матки или придатков.
Заболевания внутренних половых органов – наиболее частая причина болевых ощущений в области низа живота у женщин.
Хирургические болезни
Патология позвоночного столба может сопровождаться и хирургическими заболеваниями. В этом случае установить происхождение болевого синдрома помогут характерные признаки «острого» живота. К ним относят:
- Боль в различных отделах.
- Локальное мышечное напряжение.
- Положительные симптомы раздражения брюшины.
- Болезненность при пальпации.
Такие проявления возникают при многих болезнях: аппендиците, остром холецистите или панкреатите, прободной язве, перитоните. Во многих случаях появляется субфебрильная температура тела. Если упоминать непроходимость кишечника, то, кроме боли, характерны вздутие живота, отсутствие стула, тошнота и рвота.
Острая патология может представлять существенную опасность для здоровья и жизни пациента. Поэтому первостепенное значение имеет хирургическая коррекция выявленных нарушений.
Инфекционная патология
Когда пациентов беспокоит низ живота, необходимо подумать и о возможности инфекционных болезней. Чаще всего приходится иметь дело с дизентерией, сальмонеллезом, амебиазом, энтеровирусной инфекцией. В таком случае болевой синдром сочетается с другими признаками:
- Тошнота и рвота.
- Частые позывы в туалет.
- Диарея с патологическими примесями: слизь, кровь, гной.
- Высокая температура тела.
- Болезненность при пальпации.
- Общая слабость, недомогание.
Инфекционные болезни при несвоевременных мероприятиях могут перейти в хроническую форму или стать причиной осложнений: шока и обезвоживания.
Диагностика
Для того чтобы подтвердить вертеброгенное происхождение симптомов, необходимо воспользоваться диагностическими возможностями современной медицины. На основании врачебного осмотра можно сделать только предварительное заключение. А окончательный диагноз помогают поставить лабораторные и инструментальные методы исследования. Они включают такие диагностические процедуры:
- Общий анализ крови и мочи.
- Исследование биохимических показателей крови (креатинин, мочевина, печеночные пробы, острофазовые показатели, электролиты).
- Анализ мочи по Нечипоренко, Зимницкому.
- Микробиологический анализ выделений из мочеполовых путей.
- Копрограмма.
- Бактериологический посев кала.
- Рентгенография позвоночника, легких, органов брюшной полости.
- Магнитно-резонансная томография.
- Компьютерная томография.
- Ультразвуковое исследование.
- Эндоскопия желудка и кишечника.
Может появиться необходимость в консультации смежных специалистов: невропатолога, травматолога, гастроэнтеролога, гинеколога, уролога, хирурга, инфекциониста. По результатам всестороннего обследования делают вывод о том или ином заболевании у пациента.
Установить связь между болью в животе и состоянием позвоночника помогают методы дополнительного исследования.
Заключение
Таким образом, можно говорить о значительной роли вертеброгенного болевого синдрома в клинической практике. Состояние внутренних органов определяется их иннервацией и кровоснабжением, что в определенной степени нарушается из-за патологии позвоночного столба.
Но даже если не учитывать подобные моменты, то нужно помнить, что поражение нервных корешков имеет более широкую зону проявления, нежели область спины. А болезни внутренних органов, в свою очередь, могут в некоторой степени маскироваться под вертеброгенными симптомами.
Поэтому основная роль на этапе первичной медицинской помощи отводится именно дифференциальной диагностике состояний со схожей клинической картиной. Только после этого можно говорить о необходимости определенных лечебно-профилактических мероприятий.
О чем говорят одновременные боли в спине и животе
Человек начинает тревожиться о своем здоровье в те моменты, когда организм подает сигналы об опасности. Сильные боли в спине и животе могут вызвать сильное беспокойство, так как непонятна истинная причина дискомфорта.
Опоясывающая боль в животе и спине может провоцироваться разными факторами и указывать на наличие патологий внутренних органов или позвоночника.
Достаточно часто причина кроется в заболеваниях желудка. Боль при язве, гастрите или панкреатите может отражаться в область спины. Но, бывают и обратные ситуации, когда боль в животе провоцируется недугами позвоночного столба. Рассмотрим подробнее все причины, вызывающие боль в животе и спине одновременно.
Причины, вызывающие боль в животе и спине одновременно.
Обострение язвенной болезни часто сопровождается острой болью в животе и спине. Есть характерные признаки язвы, к которым относится:
- Живот начинает болеть резко, зачастую непосредственно после трапезы или утром натощак;
- Возникают признаки тошноты, после рвоты во рту остается кислый вкус и наступает резкое улучшение состояния (самый точный симптом язвы);
- К тошноте, боли в животе и спине добавляется изжога;
- Лольной испытывает облегчение, приняв позу эмбриона, физическая активность ухудшает состояние;
- Болезненные ощущения могут распространяться в грудную клетку и низ живота.
Боли в животе слева, отдающие в спину и грудную клетку – повод не откладывать визит к своему лечащему врачу, с уверенностью в 95% можно говорить об обострении язвы. Специалист сможет назначить терапию, направленную на устранение воспалительного процесса и снятия болевого синдрома.
После преодоления строй формы болезни, пациенту показана специальная диета и медикаментозное лечение. Современные препараты, действие которых направленно на заживление язв, весьма эффективны. Но, только правильный образ жизни и регулярные осмотры врача помогут предупредить рецидив недуга.
Прободная язва
Сильные боли в животе, отдающие в спину могут свидетельствовать о прободной язве желудка или двенадцатиперстной кишки. При этом боль насколько сильная, что человек с трудом с ней справляется. К ухудшению состояние приводит даже попытка сделать полноценный вдох.
Локализация болезненных ощущений – область пупка и правый бок, со временем распространяется на весь живот. В некоторых случаях может возникать боль в правом плече и ключице.
Еще один характерный симптом прободной язвы – резкий тонус мышц брюшной полости, живот становится твердым, «доскообразным». В состоянии покоя тонус снижается не значительно.
Как отличить обострение язвенной болезни от прободной язвы:
- В первом случае болевой приступ начинается с приема пищи, во втором – после трапезы наступает некоторое облегчение;
- После «кислой» рвоты при язве наступает полное облегчение, а при прободной язве улучшение состояния незначительно.
Единственный способ лечения прободной язвы – срочная операция. Поэтому при проявлении признаков болезни стоит незамедлительно обратиться за медицинской помощью. Чем ранее будет начато лечение, тем больше шансы на полное выздоровление.
Острый панкреатит
Боли в животе и спине справа могут указывать на воспаление поджелудочной железы. При этом боль в спине острая, выраженная, а ощущения в животе – болезненные, распирающие.
При остром панкреатите боль может отражаться в лопатки, поясницу, зону сердца. На распространение влияет, какой именно участок поджелудочной железы воспалился.
Когда к болезненным ощущениям добавляются приступы рвоты, не приносящие долгожданного облегчения, вероятность того, что причина кроется именно в приступе панкреатита, возрастает.
Другие симптомы панкреатита:
- Отрыжка;
- Длительная икота;
- Ощущение сухости во рту;
- Затрудненное дыхание;
- Повышение температуры тела;
- Повышение артериального давления;
- Бледность;
- Тахикардия.
При хронической форме недуга возможно нарушение функций желчного пузыря и проявление признаков желтухи. Лечение воспаления поджелудочной железы направлено на облегчение состояния пациента и предупреждение возникновения осложнений. Панкреатит относится к неизлечимым болезням.
Печеночная колика
Резкая боль в животе, отдающая в спину и правый бок может быть симптомом печеночной колики.
Дискомфорт проявляется внезапно, и приступ может длиться от нескольких дней до нескольких часов. Самостоятельные попытки улучшить состояние путем приема препаратов для ЖКТ и обезболивающих средств имеют низкую эффективность. Боль может распространяться в область лопатки, ключицы, шеи. Усиливается при движении.
Другие симптомы печеночной колики:
- Частые приступы болезненной рвоты;
- Потливость, озноб, побледнение кожных покровов;
- Острая волнообразная боль в правом подреберье;
- Вздутие живота, тонус мышц брюшной полости, боль при пальпации или нажатии на нижние ребра;
- Изменение цвета мочи и кала.
При проявлении признаков, указывающих на печеночную колику, следует сразу же обратиться к врачу. Недопустим прием медикаментов без назначения специалиста. После проявления симптомов колики больному не рекомендуется пить воду или употреблять пищу.
Гастрит
Тупая боль в животе, отдающая в спину может быть признаком обострения гастрита. Сила боли зависит от стадии болезни – если воспалительный процесс развивается не только в желудке, но и других органах ЖКТ, боли могут быть очень интенсивными.
Сложность постановки диагноза при гастрите заключается в том, что его симптомы аналогичны признакам остеохондроза. И локация болевых ощущений та же. Поэтому при возникновении боли в животе и спине следует отказаться от самостоятельной постановки диагноза и обратиться к специалисту.
Несмотря на схожесть симптомов остеохондроза и гастрита, есть и различия:
| Остеохондроз | Гастрит |
| Боль усиливается при физических нагрузках | Боль усиливается после употребления пищи |
| В состоянии покоя состояние улучшается | Даже в состоянии покоя наблюдается тонус мышц брюшной полости |
| Характер боли – острая, пульсирующая | Характер боли – тупая, ноющая |
Лечение гастрита основывается на приеме лекарственных препаратов и строгой диете. Полностью излечить этот недуг невозможно, но вот достичь состояния стойкой ремиссии вполне вероятно.
Инфаркт миокарда
Боли внизу живота и спины слева возникают и при нарушении сердечной деятельности, в частности, инфаркте миокарда. Если помимо болезненных ощущений у человека наблюдается учащенное сердцебиение, потери сознания и падение артериального давления, требуется срочная госпитализация.
Коварство инфаркта миокарда заключается в том, что его начальная симптоматика полностью соответствует многим болезням желудочно-кишечного тракта.
И если у человека есть хронические недуги ЖКТ, он может списать появление болезненных ощущений на их обострение. Спутать действительно очень просто, но такая ошибка вполне может стоить жизни. Поэтому при появлении боли в левом боку живота и спины, сопровождающейся учащением пульса или замутнением сознания, всегда нужно незамедлительно обратиться за медицинской помощью.
Аппендицит
Сильные боли в правой части живота и спины могут указывать на воспаление червеобразного отростка слепой кишки. Обычно, дискомфорт проявляется спустя 4-6 часов после обильного застолья или злоупотребления алкогольными напитками.
Кроме боли в правой части живота, отдающей в спину и руку, проявляются и другие симптомы:
- Повышение температуры тела;
- Озноб;
- Рвота;
- Диарея;
- Учащение пульса.
В некоторых случаях удается снять воспаление аппендикса медикаментозно, а в некоторых – требуется неотложная операция. В любом случае, при подозрении на внутренний воспалительный процесс необходимо обратиться к врачу. Лопнувший отросток вызывает быстро прогрессирующий перитонит, который может стать причиной заражения крови и смерти.
Боли внизу живота и спине у женщин
Причиной возникновения у женщин одновременных болей в животе и спине могут являться:
- Предменструальная болезнь;
- Загиб матки;
- Миома;
- Аднексит (сальпингоофорит);
- Эндометриоз;
- Перекручивание ножки кисты;
- Внематочная беременность;
- Разрыв яичника или яйцевода;
- Угроза выкидыша;
Осложнения при беременности
Боли внизу живота и спине у женщин во время беременности указывают на развитие осложнений – отслоение плаценты, повышение тонуса матки, изменение состояния плода и другое.
Такая симптоматика может указывать на опасность не только для плода, но и для жизни матери, поэтому следует незамедлительно пойти на прием к гинекологу и пройти нужные обследования.
Возможен вариант, когда боль в животе и спине у женщин на ранних сроках беременности возникает по причине того, что плодное яйцо не достигло матки, а закрепилось в маточной трубе. Внематочная беременность – это прямой показатель к экстренной хирургии. При позднем выявлении возможны тяжкие последствия для здоровья или летальный исход.
Заболевания органов мочеполовой системы
Боль в спине и внизу живота может указывать на воспаление мочевого пузыря, придатков или разите инфекции в органах малого таза. Часто болезненные ощущение сопровождаются частым мочеиспусканием, жжением, появлением выделений, повышением температуры тела.
Терапия может быть выбрана исключительно после постановки точного диагноза, поэтому обращение к специалистам необходимо.
Боли внизу живота и спине у мужчин может указывать на простатит, паховую грыжу или инфекции мочеполового тракта.
Поскольку такие же признаки имеют патологии, требующие незамедлительного лечения, например, аппендицит, не рекомендуется заниматься самолечением. Своевременное посещение специалиста облегчит состояние и позволит избежать осложнений. Если нет возможности вызвать неотложку, то можно немного снять болевой приступ, приняв дозу спазмолитика и отправиться в медицинское учреждение своим ходом.
Непроходимость кишечника
Ноющая боль в животе, отражающаяся в спину и, реже, пах, может указывать на непроходимость кишечника. Другие симптомы патологии:
- Колики, спазмы;
- Повышение температуры тела;
- Тошнота, рвота – рвотные массы пенистые, имеют выраженный запах кала. Так же, в них могут присутствовать частички кала;
- Кал скудный, тонкий или полностью отсутствует на протяжении нескольких дней.
Кишечная непроходимость лечится исключительно хирургическим путем. Причиной возникновения патологии могут быть спайки после предыдущих операций, заболевания желудочно-кишечного тракта, опухоли, метастазы и другие явления.
Боли в спине и в животе у ребенка
Болезненные ощущения у ребенка, не имеющие определенной локализации, могут быть связаны с обычным растяжением мышц, несварением желудка или серьезных проблемах со здоровьем. Недопустимо прикладывание грелки, прием медикаментов и другие методы самолечения – только осмотр врача и полная диагностика помогут установить истинную причину боли.
Не стоит ждать проявления других симптомов или ухудшения состояния – простой визит к педиатру поможет сохранить здоровье малыша.
Подведем итоги
Причин, по которым болит живот и спина одновременно, бесконечно много. Это может быть и банальное растяжение мышц, не несущее угрозы жизни и здоровью, и разрыв аппендикса, грозящий сепсисом. Занимаясь самолечением, человек рискует усугубить протекание болезни или же расстаться с жизнью.
Выявить источник боли сможет только врач. Осмотр, анализы и диагностические мероприятия не отнимут много сил и времени, но помогут найти ответы на все вопросы. Своевременная постановка диагноза и грамотная терапия – это залог крепкого здоровья и отличного самочувствия.
Боль внизу живота при поясничном остеохондрозе
Данное заболевание развивается в межпозвоночных дисках от физических воздействий и нарушений в обмене веществ. Опасно оно тем, что в запущенной форме, когда появляются протрузии и грыжи, появляется необходимость в хирургическом вмешательстве.
Как связаны поясничный остеохондроз и боли внизу живота
Сопровождающим симптомом грудного и поясничного остеохондроза является боль внизу живота. Это объясняется тем, что нервные окончания спинного мозга тесно связаны органами брюшной полости.
Механизм воздействия
Со временем межпозвоночные диски становятся менее эластичными и прочными. Из-за этого позвонки теряют подвижность и начинают сдавливать корешки, которые отвечают за нервное обеспечение внутренних органов. Так желудок, желчный пузырь и селезенка находятся под постоянным раздражением, поэтому возникают боли схожие с заболеваниями желудочно-кишечного тракта.
Синдромы
На появление болевых ощущений в нижней части живота влияют такие синдромы, как:
Корешковые:
- Корешковые. Появится они могут в любой период заболевания. На развитие данного синдрома влияет смещение диска под воздействием сформировавшейся протрузии или боковой межпозвоночной грыжи. Когда происходит защемление трех первых корешков, возникает боль, которая локализуется в пояснице, районе бедер, области нижней части живота и паху.
- Корешково-сосудистые. При них происходит сдавливание сосудов – корешковых вен или артерий с корешком.
Также на возникновение боли может повлиять компрессионная миелопатия. В это случае происходит сдавливание спинного мозга. У больного может наблюдаться потеря чувствительности в бедрах, ягодицах и голенях.
Что сопутствует
Во время разрушительных процессов в позвоночнике, помимо неприятных ощущений могут наблюдаться проблемы с желудком. Это расстройство стула, тошнота, рвота, изжога, газообразование в кишечнике. Также появляется чувство тяжести в подреберье.
Причины
Появление остеохондроза объясняется тем, что в современном мире человек большую часть своего времени проводит сидя, в однообразной позе, или стоя в одном положении у станка. Так перегружаются одни мышцы, и параллельно происходит недостаточная нагрузка других. Особенно часто обострение заболевания наблюдается весной или осень.
Наследственный фактор отвечает за 68% случаев развития остеохондроза. Также его появлению способствуют болезни желудочно-кишечного тракта и печени. Этот объясняется тем, что болевые импульсы из этих органов приводят к напряжению и спазмам мышц и сосудов. Так появляется кислородное голодание и развитие дистрофического процесса в позвоночно-двигательном сегменте.
Также на развитие заболевания может повлиять и лишний вес человека. Излишние килограмм давят на позвоночник, что приводит к его деформации.
Характер болевых ощущений
При поясничном остеохондрозе боли ощущаются на поверхности тела, реже бывают глубинными. Они имеют тупой, ноющий, режущий или распирающий характер. Беспокоят постоянно, и могут обостряться при ходьбе, глубоком дыхании, кашле. Боли бывают односторонними, сочетаются с поясничными и спинными.
Острая боль может настигнуть человека в неудобной позе.
Клиническая картина
При появлении остеохондроза позвоночный диск теряет свое свойство амортизатора. Он начинает прогибаться, разрываться, давит на нервы и сосуды. Таким образом страдают все ткани находящиеся рядом.
Также изменения претерпевает костная система позвонков. Его края становятся острыми, ребристыми.
Так как происходит сжатие нервов и сосудов это отражается на работе головного мозга и нервной регуляции внутренних органов. Поэтому проявляются первые симптомы остеохондроза. К ним относятся:
При развитии пояснично-крестцового остеохондроза может нарушаться мочеиспускание, дефекация, уменьшается чувствительность в половых органах.
В начальной стадии заболевания человек испытывает умеренные боли в пояснице, которые могут усиливаться при наклоне, физических нагрузках, пребывания в одной позе длительное время. Спустя пару лет развития заболевания, боли распространяется в область ягодиц, ноги. Чаще всего они проявляются на одной стороне тела.
При поясничном остеохондрозе появляется острая боль, которая просто приковывает больного к месту. Как только человек хочет изменить положение тела, она становиться просто невыносимой. Резко возникнуть она может даже у людей молодого возраста.
Хроническая форма заболевания протекает немного иначе. На появление болей влияет статическое напряжение, переохлаждение, долгое пребывание в неудобной позе. Появляется она чаще всего с одной стороны, и может усилиться при наклоне, длительного стояния или сидения. Пик обострения попадает на 4-5й день. При соблюдении покоя, неприятные ощущения начинают ослабевать.
Стадии заболевания
Первая. При ней происходит частичное воспаление дисков. Больной испытывает жжение в пояснице и тупую боль. Появляются неприятные ощущения после поднятия тяжести или физических нагрузок.
Вторая. Начинает сокращаться расстояние между позвонками, появляются протрузии. В этот момент больной ощущает резкую боль, которая отдает в ягодицы и ноги.
Третья. На этой стадии появляются межпозвоночные грыжи. Боли становятся постоянными и беспокоят даже в состоянии покоя.
Четвертая. В это период происходит атрофия хрящей, разрастание костной ткани. Неприятные ощущения появляются при любом движении и самостоятельно не проходят. Здесь требуется интенсивное лечение. Эта стадия может привести к тяжелой инвалидизации человека.
Реакция организма
В журнале “Здоровье и успех” за июнь 1997, доктор медицинских наук Георгий Недзьведь, отмечает, что организм реагируя на боль, выключает из движений поврежденные и рядом находящиеся сегменты. Внешне это выглядит как искривление позвоночника, а также ограничения движений. Это наблюдается у каждого пациента индивидуально, и чаще всего такие изменения можно увидеть в определенной позе.
В зависимости от расположения имеющегося остеохондроза, искривления позвоночника делят на:
- Сколиоз. При нем искривление идет в правую или левую сторону.
- Лордоз. Позвоночник начинает выгибаться вперед.
- Кифоз. При таком искривлении поясничный отдел становиться сглаженным или выгибается назад.
Локализация боли
Во время обострения пациент испытывает боль в пояснице, которая может усилиться после физических нагрузок. По мере развития заболевания, она становиться постоянной.
Если деформация межпозвоночных дисков произошла в грудном или поясничном отделе, боль локализуется в правой части тела внизу живота. При этом человек испытывает симптомы похожие на воспаление аппендикса.
Симптоматика боли
Самым распространенным, и одном из первых признаков остеохондроза, является боль в районе поясницы. Она может отдавать в ягодицы, голени, бедра.
Поясничный остеохондроз может проявиться потерей чувствительности в некоторых участках мышц, кожи или в нижней части тела. В это время присутствует слабость в сухожилиях ног, а иногда могут и полностью исчезают рефлексы. При обострении заболевания человек начинает чувствовать напряжение мышц спины, онемение и зябкость стоп.
Как определить это остеохондроз или другое заболевание?
Есть множество заболеваний, которые проявляют себя болями внизу живота. К примеру, это один из симптомов язвы двенадцатиперстной кишки. Во время нее, боль появляется через пару часов после еды. Уменьшить ее может прием обезболивающих средств.
При аднексите боли сопровождаются сбоями в менструальном цикле, выделениями из влагалища. Больного лихорадит, он испытывает рези во время мочеиспускания.
При холецистите боль острая, чаще всего проявляет себя с правой стороны. Свое начало она берет в нижней части грудного отдела и отдает в низ живота. Сопровождается тошнотой и метеоризмом. Усиливается после употребления жирного, жареного и газированных напитков. Больной часто жалуется на горечь во рту и частые отрыжки.
При заболевании мочевыделительной системы боль резкая. Помимо нее человека лихорадит, он чувствует жжение при мочеиспускании. Меняется цвет мочи, и учащаются позывы в туалет.
Во время инфекционных заболеваний боль усиливается при нажатии, имеется высокая температура, слабость, нарушение стула.
При аппендиците боль появляется районе пупка и постепенно опускается вниз живота. Она становится сильнее при ходьбе, повороте тела, кашле, чихании.
Подтверждается диагноз остеохондроз, если диагностика покажет нормальное состояние внутренних органов, но при этом нарушение в позвоночнике, появление грыж. Уже после этого врач выбирает методику лечения.
Когда нужно обращаться к врачу?
Обращаться к врачу необходимо при первых же признаках заболевания. Это не только боли в пояснице и низу живота, но и онемение конечностей, их паралич. Также подозрение на остеохондроз вызывает развитие язвенной болезни, патологии ЖКТ. Может наблюдаться нарушение пищеварительного процесса.
При болях в пояснице следует поспешить к неврологу. Также лечением остеохондроза занимаются такие врачи, как: ортопед, остеопат, мануальный терапевт.
Что делать до его приезда?
До приезда скорой помощи нужно:
- Принять горизонтальное положение, лежа на спине, и положить ладонь на живот. Аккуратным нажатием пальцев нужно постараться определить локализацию боли и ее характер.
- Далее следует встать и сделать несколько наклонов или шагов, чтобы понять усиливается она во время движений или нет.
- Необходимо постараться понять, вызвана боль стрессом, переохлаждением или появилась внезапно. Желательно измерить температуру тела, и отметить сопровождается ли она тошнотой либо расстройством стула.
Все это поможет врачу в дальнейшем поставить более точный диагноз.
Последствия
Самым, наверное, неприятным осложнением заболевания является нестабильность позвонков. Они плохо фиксируются диском. Под силой тяжести позвонки начинают уходить в поясничный отдел. Это приводит к сбою в работе внутренних органах. Заболевание особенно сильно сказывается на мочеполовой системе. У женщин наблюдаются проблемы с маткой, яичниками. Мужчины страдают пониженной потенцией.
К тяжелым проявлениям и дальнейшему осложнению поясничного радикулита является синдром компрессии “конского хвоста”. Причиной его развития выступает смещение дисков и просветы позвоночного канала.
Чуть ли не у половины пациентов с поясничным остеохондрозом воспаляется седалищный нерв. Человек испытывает боль, у него немеют конечности. Больной начинает переносить вес тела на здоровую ногу, что приводит к искривлению позвоночника, а это еще больше усугубляет заболевание.
Также может развиться сужение спинномозгового канала. Здесь потребуется хирургическое лечение.
Как избавиться от болей?
Избавиться от боли поможет только комплексное лечение. Оно направлено на устранение спазмов мышц, уменьшение отеков в воспаленных местах, ослабление компрессии нервных корешков.
Лекарственные препараты
Чаще всего врачи назначают:
- Противовоспалительные и обезболивающие средства;
- Препараты нормализующие кровообращение и обмен веществ;
- Миорелаксанты;
- Хондропротекторы.
Физиотерапевтические процедуры, массажи, лечебная физкультура
К физиотерапевтическим процедурам относится: магнитотерапия, парафиновые аппликации, электрофорез и терапия лазером.
В период уменьшения боли применяются классический и сегментарно-рефлекторный массаж. Они улучшают кровообращение, уменьшают давление на сосуды и корешки, восстанавливают работу всего организма.
Незаменима при остеохондрозе и лечебная физкультура. С ее помощью можно укрепить брюшные и спинные мышцы, освободить заблокированные позвонки, удалить застои в малом тазу. Но ее не применяют в острый период заболевания.
При синдроме “конского хвоста” врачи советуют делать операцию.
Остеохондроз может отдавать болью не только внизу живота, но в грудь, сердце, руки и ноги. Но соблюдая все рекомендации можно не только предотвратить развитие заболевания, но и избавиться от его симптомов.