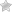Артифакия глаза что это такое
Артифакия глаза
Артифакия глаза — это вид оперативного вмешательства, при котором вживляется искусственный хрусталик в глаз.
Она не влияет на поле зрительного восприятия и не приводит к его сужению.
Процедура подразумевает вживление имплантата, имитирующего хрусталик больного. Данная манипуляция позволяет избавиться от очков и контактных линз, восстанавливает зрительную функцию.
Показания к артифакии
Хирургическое вмешательство проводится при врожденных и приобретенных патологических состояниях оптической системы.
Самое распространенное заболевание, при котором назначают проведение операции — катаракта . Чаще она развивается у пожилых лиц. При тяжелых формах катаракты (помутнение прозрачной двояковыпуклой линзы) это единственный способ сохранить остроту зрения.
Вживление имплантата целесообразно при:
Безоперационное лечение глаз за 1 месяц.
- повреждении или удалении хрусталика;
- помутнении;
- нарушениях со стороны прозрачного тела, провоцирующего снижение остроты зрительного восприятия;
- отсутствии хрусталика;
- механической травме правого или левого глаза, которая приводит к разрушению прозрачной двояковыпуклой линзы.
При врожденных дефектах хрусталик возможно заменить лишь при наступлении 20-летия пациента. В некоторых случаях лечение проводится раньше.
Виды артифакичных линз
Переднекамерные (ПКЛ)
Данные линзы устанавливают в переднюю камеру глаза, между роговой оболочкой и радужкой (по ее цвету определяют цвет глаз). Для ее вживления делается лишь 1 маленький надрез, после операции накладывается шов. Переднекамерные изделия изготавливают из полиметилметакрилата.
Ткань полностью совместима с тканями глаза и не изменяется в течение 100 лет. Этот вид линз дает пожизненное хорошее зрение.
ПКЛ имплантируют при невозможности провести лазерную коррекцию зрения. Они показаны при миопии, гиперметропии, астигматизме.
Вживление переднекамерного изделия облегчает технику оперативного вмешательства. Но некоторые модели вызывают существенные осложнения. Например, повреждение задней части роговой оболочки, буллезную дистрофию, иридоциклит.
Заднекамерные
ЗК ИОЛ имплантируют чаще. В 90% случаев устанавливают данный тип артифакичных линз, поскольку они вызывают меньше осложнений.
Заднекамерные изделия незаметны окружающим и не ощущаются пациентом. Они принимают правильную форму после имплантации и не вызывают дискомфорта.
ЗК ИОЛ устанавливаются в заднюю камеру, сумку хрусталика. Она представляет собой узкое пространство, ограниченное периферической частью радужной оболочки, цинновой связкой, цилиарным телом и самим хрусталиком. Заднекамерную линзу можно вживить только после удаления природного ядра.
Этот вид считается самым оптимальным вариантом, когда необходимо максимальное качество видения предметов.
Вживление искусственного интраокулярного хрусталика в заднюю камеру предотвращает развитие глаукомы (хроническое заболевание глаз с повышением внутриглазного давления) и отслоения ретины, что более вероятно при установке ПКЛ.
Зрачковые (пуппилярные)
Данный способ фиксации ИОЛ в первое время вызывал сильные осложнения. Сейчас пуппилярные ИОЛ усовершенствованы, они отличаются относительной доступностью вторичного вживления.
Зрачковые изделия не связаны с диаметром передней камеры, не вызывают давления на роговую оболочку. Однако имеют много недостатков.
Пуппилярные ИОЛ известны недостаточной устойчивостью, поэтому не так популярны среди хирургов-офтальмологов. Они склонны к дислокациям.
Клинических примеров вживления зрачковых ИОЛ мало. Операцию проводят через небольшой разрез величиной 2,2 мм с помощью картриджа или инжектора.
Заднекапсулярные (ЗКЛ)
Используются интраокулярные линзы в исключительных ситуациях.
Заднекапсулярные ИОЛ применяют при полном удалении природного хрусталика. Крепление имплантата проводится в капсулу. Единственными заднекапсулярными линзами одобренными FDA (стандарт, подтверждающий качество продукции и ее безопасность для здоровья) являются модели от компании STAAR.
Это швейцарская компания, подтвердившая свою продукцию. Их модели используются в офтальмологических клиниках всего мира.
Мультифокальные
Это изделия с несколькими оптическими зонами. После вживления мультифокальных ИОЛ зрительное восприятие восстанавливается на 100%.
Данный вид имплантатов применяют чаще всего. Относительным показанием к использованию мультифокальных МКЛ являются патологии зрительного нерва, которые в будущем будут влиять на состояние зрительных функций.
Аккомодирующие
АИОЛ представляют собой изделия с парой параллельных линз . Они способны двигаться во время напряжения мышцы глаза, при этом изменять расстояние от оптического центра до точки фокусировки.
Аккомодирующие изделия имплантируют при близорукости, катаракте, заболеваниях сетчатки и пациентам, перенесшим операцию по методике Ласик.
Торические
Данный вид линз показан при астигматизме и катаракте. Можно использовать пациентам, которым сделали пересадку роговой оболочки.
Торические ИОЛ вживляются по методике факоэмульсификации. Они не только замещают оптическую силу, но и корригируют исходный роговичный астигматизм.
Монофокальные
Имплантируются при необходимости скорректировать зрение вдали или вблизи. Монофокальные ИОЛ все равно требуют использования очковой коррекции зрения.
Проведение артифакии с помощью данных линз противопоказано до 3 лет, при доброкачественных или злокачественных опухолях в глазах, при декомпенсированном сахарном диабете.
Преимущества
Вживление искусственного хрусталика имеет ряд преимуществ перед коррекцией аномалий очками и контактными линзами.
К ним относят:
- возможность полноценно видеть;
- отсутствие зависимости от очков или контактной оптики, которые в некоторых случаях мешают;
- изображение без искажения контуров;
- отсутствие слепых участков.
После оперативного вмешательства пациенты видят предметы в правильной величине, а также с расстояния до объектов. Зрительное восприятие больных полностью восстанавлива ется.
Оперативное вмешательство можно провести сразу на правом и левом органе. OU (oculus uterque, оба глаза) оперируют одновременно.
Недостатки
Хирургическое вмешательство имеет и недостатки. Иногда артифакия правого глаза приводит к ухудшению зрительной способности левого.
В такой ситуации потребуется провести вживление искусственного хрусталика и на втором органе зрения.
Процесс проведения артифакии
Перед проведением операции пациенту проводят полную диагностику. Она должна быть комплексной и серьезной, это важный шаг в жизни больного, поэтому врач обязан не один раз удостовериться в необходимости проведения операции.
Затем доктора с пациентом обсуждают, на каком расстоянии ему нужно иметь хорошее зрение, без использования очков. То есть определяется вид линзы.
Важно учитывать состояние ретины, сохранность связок и общее состояние роговой оболочки. Есть случаи, когда противопоказано вживлять имплантат.
Пошаговый процесс выполнения артифакии:
- Дополнительное обследование проводится за сутки до оперативного вмешательства.
- В день операции пациент может завтракать, пить, сколько хочется, и заниматься привычными делами. Разрешено употреблять лекарства, назначенные другими врачами, кроме медикаментов, разжижающих кровь.
- На больничной кушетке больному вводят анестезию. Она может быть местной, когда больной может разговаривать, слышать хирурга и отвечать на вопросы докторов. Некоторым делают общую анестезию. Наркоз возможен только по медицинским показаниям или желанию пациента.
- Хрусталик больного размягчают с помощью ультразвука и выводят через роговицу, сделав небольшое отверстие. Он превращается в эмульсию и с помощью специального инструмента высасывается.
- В капсулу через инжектор имплантируют гибкую интраокулярную линзу. Она самостоятельно разворачивается, принимая нужное положение и фиксируется.
- Затем микродоступ закрывают.
Такой способ вживления искусственного хрусталика занимает не более получаса. Основным преимуществом данного вмешательства является сокращение периода реабилитации, и процент осложнений сводится к минимуму.
Осложнения
Во время операции могут возникнуть осложнения. Каждое вмешательство в оптическую систему имеет риск для пациента. Врач обязан рассказать больному обо всех осложнениях, с которыми он может столкнуться после установки имплантата.
Осложнения чаще проявляются, если линзу установили неправильно или неверно подобрали, хирург не соблюдал правила гигиены во время операции. После вживления имплантата у больного может появиться воспаление или развиться инфекция.
В послеоперационный период пациент может почувствовать ухудшение зрительного восприятия или прочие признаки дискомфорта, например, ощущение инородного тела. Это говорит о неправильно подобранной линзе или неправильно установленной.
Также в послеоперационный период одним из осложнений является макулярный отек. На ОКТ определяется интраретинальное разрежение и утолщение нейроэпителия, сглаженность рельефа макулы.
Менее значимым осложнением является пелена перед глазами. Она означает скопление пептидных отложений и образование белковой пленки. Данное осложнение не смертельно, не требует повторной операции.
Удаляют пленку с помощью медикаментов, местно воздействующих на искусственный хрусталик и препятствующих повторному образованию пелены.
Более серьезным осложнением является кератит, вторичная глаукома, образование спаек и выпадение линзы.
Артифакия глаза
Тяжелые формы офтальмологических заболеваний зачастую приводят к потере зрения, восстановить которое народными, медицинскими средствами невозможно. Оптимальный выход – установка интраокулярной линзы (ИОЛ), способной вернуть полноценное зрительное восприятие окружающих предметов. Особенности оперативного вмешательства, показания, противопоказания, осложнения описаны ниже.
Артифакия – не офтальмологическое заболевание, а результат его лечения. По сути, это имплантация искусственного объекта внутрь глазного яблока путем хирургического вмешательства. Иногда так называют саму процедуру установки интраокулярного заменителя хрусталика, а глаз – артифактичным.
Интраокулярные линзы делают из биологически совместимого с человеческими тканями искусственного типа. Изготавливают заменители из жестких материалов – лейкосапфир, полиметилметакрилат, и мягких – сополимер, коллаген, силикон, гидрогель.
Благодаря лазерным, ультразвуковым технологиям операции удаления помутневшего, травмированного хрусталика и установки искусственной линзы безопасны, осложнения наблюдаются редко. Часто имплантация ИОЛ становится единственно возможным решением для восстановления зрения, возможна установка двух и более объектов в тяжелых случаях.
В международной классификации болезней МКБ–10 Артифакия имеет код H26.0 (другие катаракты).
Перед коррекцией очками, контактными линзами, вживление ИОЛ имеет ряд преимуществ:
- восстанавливает полноценные зрительные функции;
- вживляемый объект является самодостаточным;
- контуры предметов четкие;
- отсутствуют слепые участки.
Показания артифакии
Показания артифакии существуют в таких случаях:
- афакия;
- глаукома;
- катаракта;
- пресбиопия;
- лучевая травма;
- отсутствие ядра;
- астигматизм крайней степени;
- крайняя степень близорукости;
- химическое повреждение глаза;
- нарушение функций хрусталика;
- наследственное, приобретенное нарушение прозрачности;
- аномальное состояние глаза, врожденные, приобретенные;
- удаление хрусталика в процессе оперативного вмешательства;
- травмирование глазного яблока (нанесение повреждений, выпадение хрусталика, разрушение прозрачной двояковыпуклой линзы).
Врожденные дефекты устраняют после 20-тилетнего возраста, изредка по результатам обследования исправляются раньше.Катаракта, афакия – заболевания, стающие причиной установки ИОЛ чаще всего.
Афакия – врожденная, приобретенная после травмы патология. Она бывает односторонней, двусторонней, проявления слева, справа одинаковые. Обследуя глазное яблоко, офтальмолог видит помутнение зрачка, дрожание радужной оболочки.
Появление афакии с одной стороны является причиной нарушения бинокулярного зрения, проявляется потерей способности оценивать расстояние, форму предметов.
- быстро падает острота зрения;
- проблематичное фокусирование;
- неоднородность изображения.
Катаракта бывает врожденной, приобретенной. Она появляется вследствие травм, у пожилых людей является результатом возрастных изменений. Медикаментозными средствами можно приостановить (редко остановить полностью) помутнение, но устранить не получится.
Проблемы, вызываемые катарактой:
- падение остроты зрения;
- развитие диплопии – горизонтальное (реже вертикальное) раздвоение объектов. Это становится причиной головных болей, тревожности, головокружения;
- тусклое освещение вызывает появление бликов;
- световосприятие, острота зрения в сумерках падает;
- повышение светочувствительности;
- нарушение цветоощущения;
- появление темных «мушек»;
- белые, серые пятна вокруг зрачка;
- подбор очков линз не решает проблему плохого зрения.
Обязательно надо посетить офтальмолога, если:
Противопоказания артифакии
Противопоказания артифакии существуют в таких случаях:
- воспалительные процессы;
- передняя камера имеет неподходящие размеры;
- отслоилась сетчатка;
- маленький диаметр глаза;
- инфаркт, инсульт, случившийся в течение полугода.
В списке есть относительные, абсолютные противопоказания, поэтому перед операцией следует обязательно пройти обследование. Просмотрев результаты, офтальмолог разрешит, запретит установку имплантата.
Виды ИОЛ
Размер, способ установки разделяет интраокулярные линзы на несколько видов:
- переднекамерные;
- заднекапсульные;
- зрачковые;
- торические;
- заднекамерные.
Переднекамерные ИОЛ имплантируют в пространство между роговой, радужной оболочкой, предварительно сделав надрез.
Используют при таких заболеваниях:
Переднекамерные имплантаты вживляют людям с существенными противопоказаниями к лазерной коррекции. Применение ПОЛ значительно упрощает технику оперативного вмешательства, некоторые разновидности могут вызывать осложнения. Переднекамерные линзы делают из полиметилметакрилата, срок службы около 100 лет.
Заднекапсульные ИОЛ используют только при полном удалении хрусталика. Их имплантируют в капсулу. STAAR является единственной компанией, выпускающей заменители, соответствующие международным требованиям.
Зрачковые линзы доступны для вторичной установки. Для установки используют инжектор, картридж, вводя его через надрез. Имплантаты имеют массу недостатков, таких как неустойчивость, склонность к смещению. Они не создают давления на роговую оболочку.
Торические имплантаты сочетают преимущества цилиндрических и сферических разновидностей. Устанавливаются такие линзы при катаракте, астигматизме, всевозможных патологиях роговицы и других заболеваниях. Противопоказаны торические заменители хрусталика при тяжелом сахарном диабете, иритах, иридоциклитах, сидерозе.
Заднекамерные имплантаты используются в 90% офтальмологических операций. Они примечательны меньшим количеством вызываемых побочных эффектов. Линзы такого типа визуально незаметны постороннему, пациенту неощутимы. Устанавливать можно после устранения природного ядра в сумку хрусталика, заднюю камеру. ИОЛ предупреждает отслоение ретины, глаукому.
Выбор определенного типа линзы опирается на тип патологии, результаты исследований, состояние роговицы, финансовые возможности пациента.
Все заменители хрусталика делятся на группы:
- Сферические, асферические. Последняя разновидность гарантирует контрастное изображение, широкий угол обзора, отсутствие бликов.
- Монофокальные, мультифокальные. Последние обеспечивают нормальную фокусировку зрения, исправляют пресбиопию. Встречаются торические разновидности для коррекции астигматизма.
- Аккомодирующие. Пара параллельных линз, которые движутся от напряжения мышц, меняя расстояние до точки фокусировки.
- С защитными функциями являются самыми дорогими, защищают от ультрафиолетовых лучей. Они бывают желтые или синие. Выбор тех или иных не влияет на восприятие цветовой гаммы.
Операции по замене хрусталика глаза
Проведение полной диагностики пациента является обязательной предоперационной процедурой. Офтальмолог, совместно с пациентом определяет тип вживляемой линзы, опираясь на сохранность связок, состояние ретины, роговой оболочки.
Накануне операции по замене хрусталика глаза разрешено вести привычный образ жизни – есть, пить, принимать лекарства, кроме таблеток, разжижающих кровь. Имплантация заменителя проводится под общей или местной анестезией. В ходе операции хрусталик размягчается, потом удаляется специальными инструментами. Длительность процедуры занимает не больше часа.
Сегодня практикуют 2 способа вживления линзы:
- ультразвуковая факоэмульсификация;
- фемтолазерная факоэмульсификация.
Ультразвуковая операция – делается небольшой разрез на поверхности глазного яблока, вводится факоэмульсификатор для разрушения прозрачного тела. Ультразвуковыми волнами производится воздействие на хрусталик. Дальше специальным насосом откачивается эмульсия.
Задняя часть капсулы не трогается, становясь барьером между радужкой и стекловидным телом. Врач полирует капсулу, устраняя ткани, устанавливает свернутую ИОЛ. После вживления она расправляется. Зашивать ничего не нужно, ткани сами срастаются.
Фемтолазерная операция проводится аналогично ультразвуковой, но используется лазер вместо ультразвуковых волн. Лазер превращает хрусталик в однородную эмульсию, которая впоследствии откачивается.
Осложнения артифакии
Послеоперационные побочные эффекты бывают крайне редко. Их появление зависит от вида линзы, ее качества, индивидуальных физиологических особенностей, состояния глаза до установки, соблюдения правил ухаживания после оперативного вмешательства.
Осложнения артифакии бывают:
- вторичная катаракта – разрастание остатков тканей;
- глаукома – чаще временное явление, проходит самостоятельно;
- выпадение линзы как последствие повреждений, неосторожных действий;
- отслоение сетчатки – можно устранить импульсной лазерной коагуляцией;
- макулярный отек образуется в центре сетчатки;
- инфекционные заболевания, воспалительные процессы;
- ощущение инородного тела – надо менять искусственный хрусталик хирургическим путем;
- спаечный процесс при использовании неподходящих линз;
- белковый налет устраняется чисткой лекарственными антисептиками.
Чаще всего осложнения возникают после неправильной установки имплантата внутрь глазного яблока, некорректного выбора типа, размера линзы, несоблюдения правил гигиены офтальмологом или послеоперационного ухода.
Артифакия глаз – исправление врожденных, приобретенных патологий глаз с целью улучшения зрения. Операции безопасны, проводятся с учетом всех обследований. Выбор ИОЛ согласовывается с пациентом, состоянием глаз. Артифакия способна вернуть 100% зрение.
Артифакия глаза
Полноценное зрение способно подарить человеку радость и удовлетворение. Уже жутко от самой только мысли, что можно лишиться этого источника положительных эмоций. В таком случае человек не способен вести полноценную жизнь, он нуждается в посторонней помощи. Для того чтобы избавиться от пелены на глазах, делается артифакия глаза. Артифакия помогает жить полноценно и избавиться от ограничений. Человеку уже не нужно будет носить очки. Что это такое и когда необходима эта операция?
Что это такое?
Несмотря на то что многие боятся подобного рода оперативного вмешательства, причин для беспокойств просто нет. Более того, такое вмешательство имеет некоторые преимущества по сравнению с коррекцией зрения. Пациенту вживляют искусственный хрусталик в глаз.
Артифакия правого глаза не влияет на поля зрения и не приводит к их сужению. Предметы искажаются, благодаря чему образуется их ясность в нормальном качестве и объеме.
Выделим основные преимущества артифакии:
- поля зрения остаются в сохранности;
- никакие участки полей зрения не выпадают;
- контуры и размеры предметов не искажаются;
- возможность забыть о ношении очков и контактных линз.
Для чего проводится операция?
Оперативное вмешательство помогает избавиться от глазных патологий как врожденного, так и приобретенного характера. Вживление нового хрусталика нужно только в случае повреждения старого! Показаниями к проведению артифакии правого или левого глаза являются такие патологические изменения, а именно:
- дефекты строения;
- серьезные нарушения со стороны хрусталика, которые вызывают ухудшение зрения;
- отсутствие или повреждение хрусталика;
- врожденный дефект. Операция проводится только во взрослом возрасте после двадцати лет;
- катаракта;
- травма глаза, которая приводит к разрушению или выпадению хрусталика.
Назначается операция квалифицированным врачом после прохождения диагностического обследования. Своевременное обращение к специалисту поможет вовремя сделать операцию. На что стоит обращать внимание?
Первым вестником развивающейся патологии является возникновение «мушек» перед глазами. Пациенты отмечают, что перед глазами что-то начинает летать, предметы искажаются или просто падает зрение. Это серьезный повод обратиться к врачу. Катаракту проще лечить на ранних стадиях ее развития, как и любое другое заболевание.
В каких-то случаях катаракта развивается в течение нескольких лет, а иногда прогрессирует за несколько недель. В тяжелых случаях пациенты начинают настолько плохо видеть, что едва отличают свет от тьмы. Применение народных методик в этом случае является пустой тратой времени. Это может привести к тому, что и операция не поможет, из-за чего человек просто-напросто потеряет зрение.
Говоря о катаракте, большая роль отводится наследственному фактору. Также это заболевание считается патологией людей преклонного возраста.
Утрата свойств хрусталика приводит к таким изменениям:
- возрастная дальнозоркость;
- возрастная катаракта;
- хрусталиковый астигматизм.
Особенности проведения
При подборе линз специалист учитывает некоторые факторы, а именно:
- размеры поврежденного хрусталика;
- размеры передней камеры глаз;
- состояние глазного яблока;
- преломление роговицы, а также хрусталика здорового глаза.
Коррекция бывает трех видов:
- зрачковая. Крепление по принципу клипс. Хрусталик удерживают и задние, и передние опоры;
- переднекамерная линза. Используются довольно редко, так как хрусталик касается наиболее чувствительных частей глаза. Расположение во фронтальной части глаза обеспечивает непосредственный контакт с радужкой и роговицей. Существуют большие риски появления синехий;
- заднекамерная линза. Такой тип наиболее распространен. Специальная тонкая линза помещается в сумку хрусталика.
Отдельно хочется сказать о заднекамерных линзах. Они отличаются такими особенностями:
- не контактируют с радужкой и роговицей;
- не вызывают дистрофических изменений;
- обеспечивают целостность структуры роговицы;
- быстро восстанавливают зрительные функции.
Линзы бывают на основе полимерных материалов, но они более жесткие, и сама операция травматичная. В настоящее время широко применяются линзы на основе коллагена и силикона. Имплантаты постоянно усовершенствуются, становясь более физиологичными с минимальными рисками осложнений.
Перед операцией пациенту предлагают выбрать тип, а также материал, из которого изготовлен хрусталик. В некоторых случаях хирург устанавливает два хрусталика. Зачем это необходимо? При полном нарушении оптики глаза.
Оперативное вмешательство проводится под местной анестезией. Операция длится около сорока минут. Она может быть проведена в любом возрасте, но рекомендуют ее делать после двадцати лет.
После артифакии зрение все равно следует дополнительно корректировать. Также проводится лечение и профилактика заболеваний глаза.
Возможны ли осложнения?
Плохое качество линзы, запущенное нарушение глаза, а также выбранная область вживления – все это может увеличивать риски возникновения осложнений.
Артифакия обоих глаз связана с такими осложнениями:
- развитие спаечного процесса;
- кератит, иридоциклит;
- выпадение линзы;
- повышенное внутриглазное давление;
- повреждение тканей глаза.
Свойства интраокулярных линз
Рассмотрим особенности современных линз:
- оптические характеристики. Оптическая сила рассчитывается сугубо индивидуально. Специалисты обращают внимание на цель хирургического вмешательства и особенности зрительной системы;
- биологически совместимый и гипоаллергенный материал. Исключена вероятность отторжения;
- гибкость, которая позволяет ввести линзу в свернутом состоянии. Она сама потом разворачивается и надежно фиксируется;
- защита сетчатки от ультрафиолетового излучения;
- коррекция искажений помогает избежать появления засветов и отблесков.
Рассмотрим современные типы линз и их основные характеристики:
- AcrySof® IQ ART IOL. Ее также называют интеллектуальным типом линз. Она имеет несколько точек фокуса. Линза способна одновременно бороться с возрастной дальнозоркостью и астигматизмом. Она способна обеспечить нормализацию зрения как вблизи, так и вдали. Если сравнить AcrySof® IQ ART IOL с другими типами линз, то она обладает высокими показателями качества;
- AcrySof® IQ ReSTOR® Natural IOL. Также ее называют линзой с несколькими фокусами. Отличается идеальной биологической совместимостью с тканями глаз. Данный тип считают наиболее качественным способом лечения катаракты и коррекции дальнозоркости;
- AcrySof® IQ Natural IOL. Модель оснащена желтым оптическим фильтром. Линза обеспечивает высокие показатели остроты зрения, а также четкости, яркости и контрастности. Она способствует хорошей остроте зрения как при сильной, так и при слабой освещенности;
- AcrySof® Single-Piece IOL. Изготовлена линза из гидрофобного акрила, благодаря чему не воспринимается организмом как чужеродный объект. Период привыкания к линзе имеет минимальные сроки.
Артифакия – это распространенная операция по восстановлению зрения. С помощью этой процедуры можно забыть о том, что такое очки и линзы. Главное, это не затягивать с обращением к врачу. При возникновении первых тревожных симптомов обращайтесь в специализированное учреждение.
Когда применяется артифакия глаза, возможные осложнения
Артифакия глаза – вживление в глаз искусственного хрусталика. Глаз, в котором располагается искусственная линза, в медицине называется артифакичным. Имплантация выполняется при некоторых серьёзных офтальмологических патологиях или травмах.
Как лечить глаза с помощью артифакии
Наиболее часто артифакия требуется пациентам, страдающим катарактой, хотя существуют и другие показания для проведения такой процедуры. При этом заболевании происходит помутнение хрусталика. Когда он полностью теряет свою прозрачность, человек утрачивает возможность видеть окружающий мир. Помутнение может развиться вследствие врождённых факторов, травм или офтальмологических болезней.
Избежать полной слепоты можно, прибегнув к хирургической операции, в ходе которой помутневший хрусталик удаляется и заменяется новым, искусственным.
Современные технологии позволяют осуществлять такой вид операции быстро и безболезненно. В качестве обезболивающего используются глазные капли, которые обладают анестезирующими свойствами. После инстилляции глаза полностью утрачивают чувствительность на 20-25 минут. Продолжительность операции составляет 5-10 минут. Во время хирургических манипуляций оперируемый человек находится в сознании и имеет возможность сообщать врачу о своих ощущениях.
Перед проведением операции в скулу пациента делается укол, который способствует обездвиживанию мышц и предотвращает моргание веками. При необходимости больному вводится успокаивающее средство и лекарство, понижающее давление.
Процедура артифакии
Наиболее распространённый метод замены хрусталика – факоэмульсификация. Проводится она с использованием лазера или ультразвука:
- В начале операции при помощи лазерного луча вскрывается передняя камера хрусталика.
- Затем, этим же лучом, хирург измельчает хрусталик на мелкие частицы.
- Далее, с помощью лазера, в роговице проделываются мельчайшие проколы, через которые удаляется раздробленный хрусталик.
- После глаз тщательно промывается специальными растворами.
- В подготовленный глаз хирург вводит свёрнутый в трубочку искусственный хрусталик, который сразу же расправляется и принимает нужное положение.
- Поскольку размер разреза составляет всего 1,5-2 мм, он не требует зашивания и герметизации. Его самостоятельное заживление происходит на протяжении довольно короткого периода времени.
Зрение восстанавливается сразу же после окончания хирургических манипуляций.
В течение нескольких месяцев происходит постоянное улучшение зрительного восприятия. На протяжении этого периода пациент должен применять назначенные врачом медикаменты и вести щадящий образ жизни. Осложнения после такой операции возникают редко. В случае их развития проводится дополнительное лечение, которое позволяет предотвратить потерю зрения.
При необходимости в один глаз может быть вставлено две линзы. Прибегают к этому в случае, когда оптические способности прооперированного глаза сильно отличаются от оптики второго органа зрения. В таких ситуациях в артифакичный глаз вживляется дополнительный имплантат с нужными диоптриями.
Показания к операции
Как упоминалось выше, наиболее частым показанием к артифакии является катаракта. Среди всех офтальмологических заболеваний она диагностируется у 60% пациентов. И в большинстве случаев эта болезнь поражает пожилых людей, поскольку главной её причиной является физиологическое старение организма. Кроме катаракты, артифакия одного или обоих глаз назначается при:
- Травме, сопровождающейся повреждением целостности или выпадением хрусталика.
- Врождённом отсутствии хрусталика или неправильном его строении.
- Нарушении функции хрусталика, которое ведёт к падению зрения.
Преимущества
Артифакия отличается некоторыми преимуществами по сравнению с прочими корректирующими методами:
- Быстрое восстановление чёткости зрительного восприятия.
- Сохранение естественного угла обзора и предотвращение выпадения определённых частей изображения.
- Устранение искажения контуров объектов.
- Безболезненность и быстрота проведения процедуры.
- Короткий реабилитационный период.
- Невысокий процент развития осложнений и возможность их устранения при возникновении такой необходимости.
Что необходимо учесть
После операции нельзя:
- Тереть глаза.
- Касаться к ним грязными руками.
- Заниматься физическими нагрузками.
- Резко наклоняться.
- Использовать моющие средства.
- Выходить на улицу в ветреную погоду.
- Подвергать глаза УФ излучению.
Иногда проведение артифакии на одном глазе приводит к ухудшению оптических способностей второго. В подобных ситуациях через определённый промежуток времени пациенту может быть проведена операция и на втором органе зрения.
При подборе искусственного имплантата хирург должен быть предельно внимательным, поскольку неправильно подобранный размер нового хрусталика может вести к его выпадению или смещению.
Проводить процедуру нельзя при наличии:
- Инфекционных поражений глаз.
- Декомпенсированной глаукомы.
- Беременности и ГВ.
- Злокачественных новообразований, инфаркта, инсульта.
Способы интраокулярной коррекции
Для имплантации могут быть использованы следующие участки глаза:
- Передняя камера.
- Зрачок.
- Сохранившаяся капсула хрусталика.
Соответственно, для каждого вида интраокулярной коррекции используются специально предназначенные линзы.
Разновидности ИОЛ
По способу размещения имплантаты бывают:
- Переднекамерными – располагаются в передней камере и крепятся в одном из её углов. Они прикасаются к наиболее чувствительным глазным тканям и могут вести к формированию синехий. Поэтому такие имплантаты применяются редко.
- Зрачковыми – имплантат крепится по принципу клипсы. Удерживается он с помощью передних и задних опор, его минусом является вероятность вывиха.
- Заднекамерными – вживляются в сумку хрусталика и выполняют функцию своего натурального прототипа, обеспечивая хорошее качество зрения. Перед процедурой имплантации хирург удаляет собственное ядро и кортикальные массы. Особенностью заднекамерных ИОЛ является возможность укрепления участка, отделяющего передний отдел органов зрения от заднего, а также предотвращение серьёзных осложнений. Такие линзы прикасаются только к капсуле хрусталика, не имеющей нервных окончаний и сосудов, что позволяет избежать появления воспалений. Большинство хирургов отдают предпочтение именно этому типу линз.
В зависимости от вида хрусталика ИОЛ подразделяются на мягкие и жёсткие. Мягкие обладают способностью сворачиваться в трубочку, что позволяет без проблем вводить их в микроразрезы, которые после операции быстро заживают самостоятельно. Поэтому в хирургии чаще применяются мягкие модели линз.
Кроме этого, линзы подразделяются на такие виды:
- Мультифокальные и монофокальные.
- Торические и мультифокальные торические.
- Хрусталики, оснащённые цветными защитными фильтрами.
- Сферические и асферические.
Возможные осложнения
Как и любая хирургическая манипуляция, артифакия может провоцировать осложнения. К наиболее распространённым среди них относятся:
- Увеит – воспаление, при котором в органе возникает покраснение и боль. Для ликвидации этой проблемы используются капли и противовоспалительные медикаменты в виде уколов.
- Разрыв сумки хрусталика при его извлечении в ходе операции. В подобных ситуациях хирург прибегает к подшиванию искусственной линзы к радужке. При нарушении целостности хрусталиковой сумки используется специально предназначенная для подобных случаев модель ИОЛ.
- Возникновение внутриглазного кровотечения. Поскольку глаз отличается незначительными размерами, даже небольшая капля крови может привести к неприятным последствиям. Устраняются они при помощи лекарственных препаратов или хирургического вмешательства.
- Смещение линзы из сумки хрусталика – устраняется хирургическим путём.
- Развитие послеоперационной инфекции – является очень серьёзным состоянием, которое может вести к серьёзным проблемам. Для борьбы с инфекционным процессом требуется массивная антибиотикотерапия, которая проводится в стационаре.
Иногда, после операции, задний отдел капсулярной сумки теряет прозрачность, уплотняется или истончается. В результате зрение пациента снова снижается. Устраняется данная проблема при помощи лазера или хирургической операции.
Артифакия является распространённой операцией, позволяющей предотвратить слепоту и восстановить утраченное зрение, не прибегая к использованию очков. Эффективность данного метода во многом зависит не только от профессионализма хирурга, но и раннего обращения пациента за медицинской помощью. Чтобы не допустить развития необратимой слепоты, при первых тревожных симптомах необходимо пройти обследование в специализированном учреждении.
Современная хирургия катаракты
- Главная
- Полезное
- Артифакия глаза – что это такое и нужно ли лечить?
Артифакия глаза – что это такое и нужно ли лечить?
Артифакия – это наличие в глазу имплантированного искусственного хрусталика после ранее выполненного хирургического лечения катаракты с установкой интраокулярной линзы. Глаз с интраокулярной линзой (искусственным хрусталиком) получил название артифакичного.
Подобная коррекция афакии (отсутствия естественного хрусталика) имеет неоспоримые преимущества перед очковой. Среди ее плюсов: большая физиологичность, отсутствие зависимости человека от очков, отсутствие сужения полей зрения, отсутствие скотом и искажений видимых объектов. Изображения, формирующиеся на сетчатке, имеют нормальную величину.
Внутрь глаза можно имплантировать одновременно два искусственных хрусталика. Когда, по определенным причинам, оптика артифакичного глаза оказывается несовместимой с оптикой парного глаза, ее корригируют имплантацией еще одной интраокулярной линзы нужной оптической силы.
Как правило, материалом для изготовления интраокулярных линз являются жесткие (полиметилметакрилат, лейкосапфир и пр.) и гибкие (гидрогель, силикон, полиуретанметакрилат, сополимер коллагена и пр.) полимеры.
На данный момент выпускается множество моделей ИОЛ различных конструкций. Однако, главных типов искусственных хрусталиков, отличающиеся принципом крепления в глазу всего три, это:
Переднекамерные линзы. Они устанавливаются в переднюю камеру глаза, а их опоры размещаются в углу. Контакт линзы происходит с наиболее чувствительными глазными средами — роговицей и радужкой. Их основной недостаток – способность вызывать образование синехий в углу передней камеры, из-за чего, на данный момент их практически не применяют.
Зрачковые линзы. Из названия понятно, что их крепят к зрачку по принципу клипсы. Удерживаются такие имплантаты посредством передних и задних опорных элементов (гаптики). Первая ИОЛ подобной конструкции — хрусталик Федорова—Захарова, снабжен тремя задними дужками и тремя передними антеннками. Она широко использовалась в мировой практике 60—70-х годов XX века, когда основном методом хирургии катаракты была интракапсулярная экстракция. Основной недостаток этой конструкции – высокий риск вывиха всей линзы или ее гаптической части.
Заднекамерные линзы. Подобные имплантаты размещаются в сумке удаленного хрусталика после эмульсификации его ядра и вывода кортикальных масс при операции – экстракапсулярная экстракция катаракты. Такие ИОЛ наиболее физиологично замещают естественный хрусталик в сложной общей оптической системе глаза. Этим и объясняется наиболее высокое качество обеспечиваемого ими зрения. Заднекамерные линзы лучше других моделей сохраняют барьер, разделяющий передний и задний отделы глаза. Их конструкция способствует предупреждению многих серьезных послеоперационных осложнений, включая вторичную глаукому, отслойку сетчатки и пр. Линзы контактируют лишь с хрусталиковой капсулой, в которой отсутствуют сосуды и нервы, поэтому нет риска возникновения воспалительной реакции. Эта разновидность линз является наиболее предпочтительной в современной мировой практике. Среди ЗКЛ выделяют заднекапсулярные ИОЛ, которые крепятся непосредственно на хрусталиковую капсулу. Они нужны, если прозрачная хрусталиковая сумка утрачена в результате травматического поражения, а сохранилась только мутная уплотненная задняя капсула, имеющая сращение с остатками передней капсулы.
Рекомендуемые клиники для лечения катаракты
“Глазная клиника доктора Шиловой” – один из ведущих офтальмологических центров Москвы в котором доступны все современные методы хирургического лечения катаракты. Новейшее оборудование и признанные специалисты являются гарантией высоких результатов. Перейти на страницу организации в каталоге >>>
“МНТК им.Святослава Фёдорова” – крупный офтальмологический комплекс “Микохирургия глаза” с 10 филиалами в различных городах Российской Федерации, основанный Святославом Николаевичем Федоровым. За годы своей работы помощь получили более 5 млн. человек. Перейти на страницу организации в каталоге >>>
“Институт Глазных Болезней им.Гельмгольца” – старейшее научно-исследовательское и лечебное государственное учреждение офтальмологической направленности. Здесь работают более 600 человек, которые оказывают помощь людям с широким спектром заболеваний. Перейти на страницу организации в каталоге >>>