Пересадка роговицы глаза
Кератопластика (пересадка роговицы глаза)
Данные всемирной организации здравоохранения (ВОЗ) показывают, что поражение роговицы глаза занимает первое место среди основных причин слепоты после глаукомы, возрастной макулярной дегенерации и катаракты. Роговица – это передняя прозрачная часть наружной оболочки глаза, которая является очень уязвимой к негативному воздействию механических, физических и химических факторов окружающей среды.
Любые изменения основных свойств роговицы (прозрачности, сферичности, чувствительности, величины, зеркальности) сопровождается снижением остроты зрения и требует консервативного или оперативного лечения. К сожалению, консервативные методики терапии требуют длительного времени и не всегда могут гарантировать восстановление первоначальных характеристик роговичной оболочки и восстановление нарушенных зрительных функций. Поэтому возникает острая необходимость применять хирургические методики лечения и, в частности, кератопластику.
Разновидности кератопластики
Пересадка роговицы глаза (кератопластика) – это микрохирургическое оперативное вмешательство, в ходе которого удаляют поврежденную роговицу и меняют ее на донорский трансплантат или кератопротез (КП).
Существует два вида материала для замены роговицы:
- донорская ткань – которую изымают у трупа на протяжении не больше 2-х часов после смерти;
- кератопротезы (искусственная роговица) – примеры таких устройств: Бостон КП (тип I и II), остео-одонто-кератопротез (OOKП), AlphaCor и Федоров-Зуев КП. Бостон КП – это наиболее распространенный имплантируемый протез роговицы.
Во всем мире предпочтение отдают именно донорским роговицам. Это очень благоприятный материал для трансплантации, так как риск отторжения минимальный из-за особенностей ее анатомо-физиологического строения и отсутствия собственных кровеносных сосудов. Но иногда пересадка роговицы все же осложняется отторжением (у части пациентов – повторным), именно в таких ситуациях прибегают к установке кератопротеза.
Донорские материалы для замены роговицы изготавливают специальные лицензированные медицинские учреждения. Существуют даже специальные глазные донорские банки, которые занимаются сбором материала, его обработкой и хранением. Такие трансплантаты изготавливают в стерильных лабораторных условиях, все они проходят проверку на наличие вирусных бактериальных и прочих поражений.
В микрохирургии глаза операции по пересадке роговицы классифицируют:
- по размерам пересаженного участка: полная (тотальная) и частичная (локальная и субтотальная);
- по слоям роговичной оболочки, которые хирург меняет: сквозная, передняя послойная и задняя послойная.
Сквозная пересадка роговицы – самый распространенный вид кератопластики. В данной ситуации поврежденная роговица заменяется полностью, то есть на всю толщину (меняют все 5 слоев). Такая операция нужна пациентам с кератоконусом и другими врожденными аномалиями строения роговичной оболочки у детей, а также при обширных травмах, ожогах, некрозах.
Послойная кератопластика показана пациентам с повреждениями роговичной оболочки, которые носят поверхностный характер. Оперативные вмешательства на передней или задней части роговицы проводят людям с ожогами, дистрофиями, помутнениями или различными кератопатиями. Такие вмешательства можно разделить на 2 подкатегории:
- DALK – глубокая передняя послойная кератопластика (делают пересадку передних 3 слоев роговицы, оставляют десцеметову мембрану и эндотелиальный пласт клеток);
- DMEK – задняя частичная кератопластика (замена только заднего эндотелиального слоя роговицы).
Показания
Пересадка роговицы глаза необходима в случае, когда консервативные и другие методики лечения не оказывают нужного действия и не способны возобновить основные свойства роговичной оболочки, которые обеспечивают хорошую остроту зрения.
Чаще всего к трансплантации прибегают в следующих ситуациях:
- врожденные и приобретенные истончения роговицы (дистрофии);
- буллезная кератопатия;
- рубцы после перенесенных операций, травм или ожогов;
- спайки, стойкие помутнения, язвы роговицы после перенесенных инфекций (кератитов) бактериального, вирусного, грибкового, паразитарного происхождения;
- стромальные дистрофии;
- кератоконус и кератоглобус;
- отторжение трансплантата после предварительной кератопластики.
Основные цели кератопластики:
- оптическая – восстановление утраченных зрительных функций;
- лечебная – избавиться от патологий (изъязвления, кератиты, помутнения и пр.), которые не удалось вылечить консервативными методиками;
- тектоническая – позволяет восстановить целостность роговичной оболочки (перфорация, фистула, проникающее ранение);
- мелиоративная – показана с целью улучшения структуры роговицы, как один из этапов последующей оптической операции;
- косметическая – проводят при видимых дефектах на слепых глазах, чтобы создать видимость здорового глаза.
Подготовка и проведение трансплантации
Ели офтальмолог принимает решение, что пациенту необходима пересадка роговицы, начинается подготовка к операции. Из-за особенностей строения и функционирования роговичной оболочки нет необходимости предварительно проверять на совместимость ткани донора и реципиента, что существенно упрощает процедуру и снижает ее стоимость.
Перед операцией человек проходит комплексное медицинское обследование, где оценивают функции всех жизненно важных органов, а при выявлении проблем, проводят их коррекцию или лечение. Также очень важно перед оперативным вмешательством пройти и полное офтальмологическое обследование на предмет выявления возможных абсолютных или относительны противопоказаний к трансплантации. К таким можно отнести, например, болезни век, воспаление мейбомиевых желез, конъюнктивит и другие инфекционные поражения, заворот век, неправильный рост ресниц, болезни слезного аппарата, тяжелая степень глаукомы. По возможности проводится коррекция и лечение выявленных патологических состояний и только потом пациенту назначают дату операции.
Оперативное вмешательство проводится только в стационарных условиях. На пребывание в клинике выделяют, как правило, один день без последующей госпитализации. Трансплантацию проводят как под общим наркозом, так и под местной анестезией. В каждом случае выбор метода обезболивание осуществляет врач в индивидуальном порядке.
На этапе предоперационной подготовки хирург-офтальмолог точно определяет, какую часть роговицы необходимо удалить, соответственно, он готовит и трансплантат, который будет точно отвечать по размерам и форме удаляемому участку.
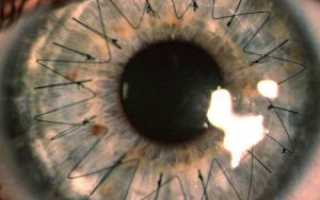
Все действия хирург осуществляет под операционным микроскопом. Глаз пациента фиксируют в широко открытом положении с помощью векорасширителя. Фемтосекундным лазером врач удаляет больной участок роговицы, на место которого накладывается подготовленный донорский трансплантат. Пересаженный биоматериал фиксируемся швами по всему контуру.
Швы снимают не раньше 4 месяцев после операции. Полное выздоровление и возобновление зрительных функций может длиться больше года и зависит от глубины операции и ее вида.
На протяжении нескольких дней после кератопластики пациент должен пребывать под врачебным контролем и регулярно посещать осмотры и перевязки. Обязательно назначают прием антибактериальных средств и глюкокортикоидных гормонов, средств для ускоренного заживления послеоперационной раны в виде глазных капель, иногда и внутрь. Все это время прооперированное глазное яблоко находится под стерильной повязкой.
После выписки человек продолжает послеоперационный уход и восстановление самостоятельно, строго следую врачебным рекомендациям.
Памятка пациенту, перенесшему кератопластику
После пересадки роговицы пациент должен помнить, что при любой трансплантации организм может отторгать чужеродную ткань, и кератопластика не является исключением!
Поэтому для подавления такой физиологической реакции на чужеродный биоматериал нужно регулярно использовать назначенные специалистом вам глазные капли, не меняя самостоятельно их дозировки. Как правило, такие медикаменты назначаются сроком не меньше полугода после операции. Применять медикаменты необходимо даже в том случае, если вам кажется. Что глаз здоров и не причиняет никаких неприятных симптомов.
Обязательно нужно воздержаться:
- от физического труда в течение 2 месяцев после операции;
- от тепловых процедур (сауна, баня, парилка) на протяжении 2 месяцев поле трансплантации;
- от возможного травмирования оперированного глаза;
- от сна на стороне прооперированного глазного яблока в течение 2 месяцев.
Прочие важные рекомендации:
- нужно защищать лаза от яркого света солнцезащитными очками;
- старайтесь избегать контакта с людьми, страдающими недугами, которые передаются воздушно-капельным путем;
- не совершать сильных механических воздействий на глаз (не давить, не тереть, пр.);
- воздержаться от пребывания в запыленных помещениях;
- не выходить на улицу в ветреную погоду;
- строго соблюдать режим приема и дозу всех назначенных медикаментов.
Сразу после операции у вас, скорее всего, возникнет боязнь света и искажение зрения. Чтобы упростить процесс адаптации, следует носить солнцезащитные очки даже в помещении. В течении 2 месяцев после операции зрение может постоянно меняться, что вызвано процессом заживления. Поэтому не стоит сразу ожидать отличной остроты зрения. Как правило, стабилизация происходит на протяжении 12-14 месяцев.
Отторжение роговицы после пересадки и другие осложнения
Обычно пересадка роговицы проходит успешно. Самым опасным и неблагоприятным осложнением кератопластики считается реакция отторжения трансплантата. Донорский биоматериал роговичной оболочки отвергается достаточно редко, что связано с отсутствием кровеносных сосудов в трансплантате, и пришивают его к такой же аваскулярной (без сосудов) поверхности.
Обычно риск отторжения не превышает 5% (при кератоконусе), но может возрастать и до 68% при тяжелом химическом ожоге роговицы. Также риск отторжения растет у пациентов со сквозной кератопластикой, по сравнению с послойной методикой операции.
Симптомы, которые могут указывать на развитие отторжения донорской роговицы:
- снижение остроты зрения,
- светобоязнь,
- боль в глазу,
- покраснение глазного яблока.
Как правило, эпизод отторжения можно остановить, если вовремя назначают соответствующее лечение (глюкокортикостероиды в глазных каплях, в виде парабульбарных инъекций, в тяжелых случаях – системно внутрь в таблетках или внутривенно в растворе для инъекций). После успешной терапии функция трансплантата полностью восстанавливается.
В случае когда эпизод был продолжительным и тяжелым, либо пациент пережил уже несколько таких ситуаций, донорская роговица может стать непригодной. Таким людям показана повторная пересадка, но долгосрочный прогноз в данной ситуации хуже, чем при первой трансплантации. Если донорская роговица отторгается у пациента уже не впервые, может быть установлен кератопротез (искусственная роговица).
Среди других возможных осложнений стоит назвать инфицирование, воспаление, кровотечение, увеличение внутриглазного давления. Их риск выше при сквозной кератопластике и задней послойной, нежели при передней послойной, поскольку при последней операция происходит вне полости глазного яблока, а только на его поверхности.
Цена кератопластики
Пересадка донорской роговицы – это дорогостоящая хирургическая процедура, так как требует наличия высококвалифицированного специалиста и дорогого медицинского оборудования. Средняя стоимость оперативного вмешательства на одном глазу составляет 100 000 рублей, цена донорского трансплантата приблизительно такая же.
К счастью, существует специальная программа правительства, которая гарантирует бесплатное проведение операции пациентам с показаниями к ней. Но для того чтобы воспользоваться этим шансом, необходимо пройти специальное медицинское обследование, предоставить все необходимые документы комиссии и стать в очередь в местном департаменте Минздрава.
Пересадка роговицы глаза
Содержание:
Роговица представляет собой тонкую сферическую прозрачную мембрану толщиной чуть более 0,5 мм и диаметром 11-12 мм. Это преломляющий компонент глазного яблока, необходимый для его функционирования в качестве объектива. Большое значение для визуального восприятия имеет ее прозрачность и форма. Мембрана в течение жизни пропускает через себя высокий процент света в видимом спектре с удивительно малым разбросом. Эта уникальная прозрачность обусловлена высокоупорядоченной структурой коллагеновой стромы, которая составляет примерно 90% от всей толщины, так и активного контроля стромальной гидратации эндотелием, монослоем преимущественно гексагональных клеток, который практически полностью покрывает ее внутреннюю поверхность. Сферичесность также определяется стромальной структурой. Кроме этого, как внешняя часть, она должна быть достаточно сильной и прочной, чтобы выдерживать колебания внутриглазного давления и защищать нежные внутренние структуры от травм. При этом также выступает в качестве механического барьера для агрессивного проникновения потенциально опасных веществ и патогенных микроорганизмов.
Эндотелиальные клетки не делятся, поскольку они задерживаются в фазе G 1 клеточного цикла. Как следствие, у взрослого человека с возрастом наблюдается постепенное снижение их плотности. В норме имеется достаточный запас эндотелия для поддержания светопропускающей способности на протяжении всей жизни; однако болезни или повреждения ускоряют снижение этого структурного резерва, вызывая стромальный отек и необратимое помутнение. Эндотелиальная дисфункция, будь то от первичной причины, такой как эндотелиальная дистрофия Фукса или вторичная (ранее перенесенные офтальмологические операции, такие как экстракция мутного хрусталика), является основным клиническим показанием к трансплантации. Кератоконус, расстройство тканевой матрицы, которое не влияет на эндотелий, но порождает патологическое истончение стромы и эктазии роговичной поверхности значится еще одним частым диагнозом к пересадке. Кроме этого, она необходима при дегенеративо-дистрофических процессах, а также после травм, рубцов и инфекций (например, герпетический кератит).
Операция по пересадке роговицы
Кератопластика – офтальмохирургическая операция на роговице, которая направлена на полное или частичное восстановление ее анатомической формы и физиологической функции. При этом микрохирург по возможности устраняет врожденные пороки и приобретенные деформации при помощи различных современных технологий.
Трансплантация – это пересадка или перемещение с последующим приживлением в пределах человеческого организма.
Для имплантации используются следующие ткани:
- Аутологичная (от реципиента);
- Изогенная (между близнецами);
- Аллогенная (от другого человека);
- Ксеногенная (от животных).
Если объяснить терминологию более простым языком, то получается что при кератопластике, хотя и используется трансплантат, но не всегда он бывает роговичным. При трансплантации происходит пересаживание только натуральной роговой оболочки.
Обеспечение высокого качества и безопасности донорских материалов является ключевой задачей узкоспециализированных глазных банков во всем мире. Тщательное медицинское обследование снижает вероятность передачи болезни от донора, только хороший трепан имеет решающее значение для успешной реабилитации.
Пересадка роговицы противопоказана при ряде заболеваний: неоваскуляризация, синдром сухого глаза и рецидивирующее воспаление или инфекции.
Во время пластики врач обязательно учитывает площадь иссекаемого участка у реципиента и размер роговичного трансплантата. Рекомендуется заранее рассчитать глубину вмешательства и толщину трепана.
В офтальмохирургии различают несколько оперативных техник:
- Частичная (4-6 см);
- Субтотальная (6.5-9 мм );
- Тотальная (9.5-12 мм).
Классификация послойного технологии:
- Передняя;
- Интерламеллярная;
- Задняя послойная.
Проникающая кератопластика – хирургический метод, при котором полная толщина сферической мембраны реципиента заменяется донорской. По статистике, эта технология в трансплантологии в большинстве случаев успешна( примерно 90% пересаженных трепанов в течение пяти лет и 82% через 10 лет).
Перед вмешательством офтальмохирург обязательно выясняет такие ключевые для трансплантологии факторы как возраст донора, местные и системные заболевания у него, причина смерти, наличие травм или хирургических процедур в анамнезе, факторы хранения (главным образом способ хранения), временной промежуток между смертью и сохранением, продолжительность консервации лоскута.
Традиционно в микрохирургии проникающая подсадка обычно выполняется как окончательное лечение различных патологий, таких как буллезная кератопатия, кератоконус, роговичные дегенерации и дистрофии. Она достаточно безопасна и клинически эффективна. Однако данный хирургический метод не редко нарушает структурную и иммунологическую целостность органа.
Ламеллярная техника направлена на выборочную замену патологически измененной стромы таким образом, чтобы минимизировать ненужную травматизацию здорового эндотелиального слоя. При этом сохраняется плотность эндотелиальных клеток, а риск неудачи практически минимален. Следовательно, нет необходимости назначения долгосрочной иммуносупрессивной терапии кортикостероидами, снижается вероятность возникновения различных осложнений: грубых катаральных изменений, глаукомы и инфекций.
- Корнеальная (центральная и периферическая);
- Корнео-экстракорнеальная (роговично-склеральная);
- Склеральная.
Автоматическое рассечение микрокератомом признано «золотым» стандартом для подготовки материала. Использование аппарата микрокератома уменьшает его перфорирование и повышает скорость визуальной реабилитации по сравнению с ручным рассечением.
Неровность пересаженного лоскута приводит к снижению зрения из-за неточного контакта (что приводит к плохой преломляющей способности), дискомфорту, инфекционному кератиту, нарушению слоя Боумена и рубцеванию стромы.
По мнению офтальмохирургов идеальным размером для сквозной технологии является 7.5 мм. После проведения частичной подсадки не редко развивается астигматизм, который нарушает функционирование органа. Это происходит даже в тех ситуациях, когда имплантируемый участок идеально прижился.
Если происходит прикрепление большого трепана, то повышается вероятность развития аллергических и иммунологических реакций, образуются синерхии. Если случилось патологическое помутнение первичного материала, то ухудшается прогноз .
В офтальмологии оптическая методика проводится для улучшения визуальной функции, а с лечебной целью назначается при прогрессировании патологических процессов и безуспешности ранее проведенной консервативной терапии.
Косметическая пластика проводится для улучшения эстетического вида после травмирования и болезней.
Оптическая методика применяется при дистрофии, но нередко оказывает лечебное влияние. Иногда наблюдается просветление мутной точки рядом с прижившимся участком. Оптическая и леченая подсадка способна улучшить эстетику. Устранение грубых нарушений приводит к постепенному возвращению исходных функций.
В дооперационном периоде нужно провести полное обследование больного, которое включает в себя измерение остроты зрения, рефракции, биомикроскопию при помощи щелевых ламп, тонометрию, расширенный осмотр глазного дна, кератопахиметрию, когерентную томографию.
Послеоперационный курс
Пациентов обследуют в й клинике в 1-й день после вмешательства, а затем по мере необходимости (график посещений составляется индивидуально в зависимости от сложности каждого случая). При каждом посещении врача отмечается степень прозрачности донорского лоскутка. Пересаженная часть тщательно осматривается после применения флуоресцеина и обязательно регистрируются любые эпителиальные дефекты. Последующие обследования проводятся в клинике через 1, 3, 6 и 12 месяцев, по крайней мере, 3 месяца до полного удаления послеоперационного шва и каждые шесть месяцев после этого.
Все больные получают антибактериальный препарат (местно в виде капель) каждые 6 часов в течение 30 дней и бетаметазон 0,1% (местно) каждые шесть часов, дозировка постепенно снижается в течение 2-3 месяцев. Для уменьшения выраженности отека назначают местно гипертонический раствор хлорида натрия 5%, а для ускорения процесса эпителиального заживления в терапию добавляются местные мази.
В трансплантологии иммунологическое отделение наружной оболочки менее вероятно, чем после пересаживания любого другого органа. Это объясняется ее естественной анатомией и иммуносупрессивным микроокружением. Роговой слой лишен сосудистой и лимфатической систем, что ограничивает распространение агрессивных иммунных комплексов по крови и лимфе. Процесс отторжения – это последовательность сложных иммунных ответов, которая включает в себя распознавание чужеродных антигенов гистосовместимости иммунитетом хозяина, что приводит к инициированию каскада реакций.
Одним из критических моментов считается закрытие краев раны, а адекватность и способ наложения и швов будет определять в дальнейшем не только развитие послеоперационного астигматизма, но также возникновение утечек из раневой поверхности. В первые дни должно тщательно контролироваться внутриглазное давление (ВГД), так как низкое давление должно вызывать опасения относительно возможной утечки из шовной дорожки. В такой ситуации офтальмологом проводится специальный диагностический тест (например, тест Сейделя). Он выполняется путем размещения небольшой полосы препарата флюоресцеина над раневыми областями: при выделении жидкости из раны или из шовной дорожки, оранжевый краситель будет разбавлен и станет зеленым. Таким образом, можно наблюдать скорость утечки из разных участков. Для более достоверной диагностики иногда назначается ультразвуковая биомикроскопия.
Способ коррекции этих осложнений будет зависеть от типа и степени диагностированной утечки. Чаще всего раневые края срочно закрываются наложением повторных швов в операционной.
Три в одном
Патология роговичной ткани не редко сочетается с катарактой, особенно у пожилых людей. В этих случаях показана комбинированная хирургия, которая включает в себя проникающую пластику, экстракцию катаракты и интраоперационную имплантацию интраокулярных линз (называемая тройной процедурой).
Основное преимущество этой инновационной методики заключается в том, что она уменьшает финансовые расходы и инвазивность второй процедуры, что важно для пожилых людей. Кроме этого, она снижает риск травматизации структур при удалении хрусталика. Основным недостатком тройной процедуры считается неточность в прогнозировании мощности ИОЛ. Для точного расчета мощности нужны достоверные биометрические данные, относящиеся к кривизне роговичной части, глубине камеры и осевой длине, которые могут быть значительно изменены после пересаживания. Факоэмульсификация, выполняемая для удаления естественной линзы через небольшой разрез перед трепанацией уменьшает потенциальные интраоперационные осложнения.
Использование фемтосекундного лазера
В последнее десятилетие фемтосекундный лазер признан одним из самых важных нововведений в офтальмохирургии. Он используется при имплантации роговой оболочки во время лечения кератоконуса. Этот тип ближнего инфракрасного света с длиной волны 1053 нм дает самый короткий импульс, который возможно получить, он может «работать» на довольно ограниченной площади. Лазер позволяет хирургу фокусировать лазерную энергию на определенной глубине, а затем быстро разрезать ткань, не вызывая каких-либо дополнительных повреждений. Он способен делать пластинчатое рассечение с высокой точностью. Хирург создает высокоточный разрез, что способствует к идеальному сочетанию лоскутка и ткани хозяина, более тесному тканевому контакту и быстрому восстановлению. Эти технические особенности способны привести к лучшему заживлению краев ран, без необходимости в наложении швов.
Стоимость операций по пересадке роговицы:
| № | Название услуги | Цена в рублях | Запись на прием |
|---|---|---|---|
| 2014004 | Глубокая передняя послойная кератопластика ( 1 категория сложности) | 80 000 | Записаться |
| 2014005 | Глубокая передняя послойная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 90 000 | Записаться |
| 2014006 | Задняя послойная эндотелиальная кератопластика (1 категория сложности) | 60 000 | Записаться |
| 2014008 | Задняя послойная эндотелиальная кератопластика+замена ИОЛ на артифакичном глазу или вторичная ИОЛ на афакичном глазу ( 3 категории сложности) | 80 000 | Записаться |
| 2014007 | Задняя послойная эндотелиальная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ | 70 000 | Записаться |
| 2014009 | Набор одноразовых расходных материалов и инструментов для проведения кератопластических операций | 100 000 | Записаться |
| 2014002 | Сквозная кератопластика + замена ИОЛ на артифакичном глазу или вторичная имплантация ИОЛ на афакичном глазу (3 категория сложности) | 90 000 | Записаться |
| 2014000 | Сквозная кератопластика 1 категория сложности | 70 000 | Записаться |
| 2014003 | Сквозная кератопластика+реконструкция передней камеры с пластикой радужки,факоэмульсификация или экстракция катаракты с имплонтацией ИОЛ | 100 000 | Записаться |
| 2014001 | Сквозная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 80 000 | Записаться |
Кератоконус и другие заболевания, связанные с истончением роговицы, приводят к постепенному необратимому ухудшению остроты зрения. Такая патология трудно поддается лечению и вызывает значительное ухудшение.
Нарушение зрительной функции, вызванное заболеваниями роговицы (проявляется в ее непрозрачности или изменении формы), как правило, имеет компонент необратимости и не регулируется очками или контактными линзами. Трансплантация роговицы – это хирургическая операция, при которой большая часть патологически изменённой роговицы реципиента заменяется здоровой роговой оболочкой, взятой у умершего донора
Роговица представляет собой «окно», через которое световые лучи должны беспрепятственно проникать в глазное яблоко, проходить через светопреломляющие среды и попадать на сетчатку для дальнейшего анализа.
Офтальмология сегодня представляет собой комплекс лечебных мероприятий, которые лечат не только серьезные проблемы со зрением, но и избавляют.
Пересадка (трансплантация) роговицы глаза
Операция по трансплантации донорского зрительного органа называется кератопластикой.
Чаще всего к имплантации роговицы прибегают, если медикаментозное лечение не способствует снятию симптоматики заболевания оболочки.
Под роговицей подразумевается внешняя часть глаз, которая является перепонкой с тонкой прозрачной сферической формой. Она располагается до размещения зрачка и радужной оболочки.
Строение роговицы является одним из наиболее сложных, поскольку включает 5 разных слоев:
- Наружная неороговевающая ткань — отличается быстрой регенерацией. Этим обусловлено отсутствие рубцов при травмировании этого эпителия.
- Передняя пограничная перепонка — называется мембраной боумена. Прослойка отличается структурой без клеток, при ее травме остаются спайки на тканях.
- Строма — составляет наибольшую часть роговицы (90%). Слой имеет параллельно расположенные коллагеные волокна и молекулы хондроитинсульфата между ними.
- Мембрана десцеметова.
- Внутренний слой ткани — эндотелий . Этот слой не восстанавливается.
Следует отметить, что эта часть глаза не имеет собственных сосудов, но при этом каждая клетка тканей соединена с нервным волокном. Отсутствие собственной сосудистой системы негативно отображается на восстановительных процессах роговицы . Одновременно это считается положительным для операции по пересадке роговицы. К тому же ткань роговицы считается самой безобидной, поскольку риск ее отторжения после пересадки — минимальный.
Показания к трансплантации роговицы
Замена роговицы глаза необходима, если консервативные и другие методики лечения не оказывают нужного действия. Определить, когда следует проводить операцию, может только специалист, опираясь на множество фактов, поскольку процесс восстановления глаза — процедура достаточно длительная. В большей части ситуаций такая процедура – единственный способ борьбы с дефектами. Чаще всего трансплантация ткани нужна:
Безоперационное лечение глаз за 1 месяц.
- при врожденных и приобретенных истончениях роговицы;
- при буллезной кератопатии;
- при образовании рубцов после операции и ожогов;
- при спайках, появившихся после инфекции или вирусного заболевания;
- после ожога химическими средствами с осложнениями;
- при наличии глаз неправильной формы.
Противопоказания
Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение . Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
В таком случае проводится лечение заболевания и только после можно думать о кератопластике.
Категорическим запретом для проведения пересадки роговицы является:
- воспалительные процессы на глазах;
- закупорка слезных каналов;
- сильное повышение давления внутри глаз;
- гемофилия, развитие которой началось на фоне сахарного диабета;
- наличие кровеносного бельма.
Крайне редко трансплантация роговицы проводится в период вынашивания ребенка и при кормлении грудью. Как правило, при необходимости такой операции ее откладывают. Поскольку определенный период после хирургического вмешательства следует принимать медикаменты, влияние на детей которых не изучено.
Подготовка к кератопластике
Когда принято решение пересаживать роговицу, пациент проходит полное обследование. В случае выявлений каких-либо проблем со здоровьем его направляют на консультирование к специалистам узкой направленности, которые назначают лечение. Таким образом, исключается развитие проблем с функционированием жизненно важных органов.
В случае наличия глазных заболеваний, которые могут негативно отобразиться на трансплантации, их также нужно вылечить. К таким болезням относят:
- патологии век;
- воспалительный процесс конъюнктивы и склеры;
- воспаление сосудов глаза;
- наличие некомпенсированной глаукомы.
Пройти полный курс лечения глазных заболеваний необходимо, поскольку имеющееся воспаление может перейти на пересаженную роговицу. Непосредственно перед оперированием делается посев из конъюнктивальной оболочки для выявления возбудителя и чувственности к антибактериальным средствам . Изначально применяется антибиотик широкого спектра действия, и в дальнейшем терапия корректируется, исходя из результатов посева.
Как проходит пересадка
Трансплантировать роговицу можно только в стационаре. На операцию выделяют 1 день без последующей госпитализации . Специалист проводит предоперационную диагностику, после которой точно известны размеры оболочки, какую нужно удалить. Также дополнительно готовится донорский материал, который полностью соответствует размеру удаляемой оболочки. Операция осуществляется под микроскопом .
Веко глаза необходимо зафиксировать с использованием векорасширителя. Используя лазер, специалист удаляет часть роговичной ткани, на место которой накладывается донорская роговица. Пересаженный материал фиксируется с помощью швов по всему контуру.
При удалении передней части роговицы операция считается более легкой. При полной замене роговицы увеличивается риск отторжения ткани . Швы снимаются специалистом не ранее чем через 4 месяца. Процесс заживления может длиться и больше года в зависимости от глубины операции.
Глаз после операции
На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей . На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
После выписки пациент продолжает восстановление самостоятельно, соблюдая рекомендации специалистов по поводу закапываний полости конъюнктивы. Для этого используют:
- гормональный раствор, чтобы снизить вероятность отторжения пересаженного материала;
- антибиотики;
- препараты, заменяющие натуральную слезу;
- Декспантенол гель.
На восстановление нормального функционирования роговицы, как правило, уходит не меньше года. Но даже в случае отсутствия осложнений восстановить зрение удается не сразу. Неопределенный период времени пациенты могут видеть искаженные картинки, страдать от светобоязни. В среднем на восстановление зрения уходит несколько месяцев, в отдельных случаях этот период может затягиваться.
Все это время специалист помогает подобрать оптику на время, которая помогает нормально воспринимать окружающий мир. Также существуют некоторые рекомендации, соблюдение которых обязательно на протяжении всего периода:
- следует исключать сильные физические нагрузки;
- ограничить влияние яркого света, защищая глаза солнечными очками;
- стараться не болеть простудными заболеваниями;
- отказаться от посещения мест с высокими температурами;
- не касаться глаз, чтобы потереть, исключить надавливания;
- спать на противоположном боку от пересаженной роговицы;
- не допускать попадание пыли и других загрязнений в глаза;
- использовать все назначенные препараты.
Возможные осложнения
О том, что после операции могут возникать различные осложнения, пациентов предупреждают до начала пересадки. Также негативные проявления могут возникать и в процессе кератопластики.
Наиболее небезопасным осложнением считается отторжение организмом донорской роговицы. В таком случае возникает необходимость дополнительной операции. То есть первая пересадка считается бесполезной, а любое промедление с повторной операцией может быть причиной сильного ухудшения качества зрения.
Следует понимать, что отвергнуть пересаженный материал организм может независимо от периода восстановления. Симптомами осложнения, которые должны настораживать, являются:
- болевые проявления;
- зуд;
- возникновение внезапной светобоязни;
- дискомфортные ощущения;
- открытие кровотечения;
- резкая смена показателей внутриглазного давления;
- отечность;
- астигматизм;
- появление воспаления.
Какой врач проводит операцию
Кератопластику проводит хирург. Для операции используется общая или местная анестезия . Лучше всего использовать общее обезболивание, которое поможет обездвижить пациента и предотвратить риски возможных травм роговицы.
Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
- измеряется толщина роговицы – методом пахиметрии;
- проводится видеокератоскопия;
- берется соскоб роговицы для микробиологического исследования;
- берется материал на биопсию роговицы.
Цена кератопластики
Цена операции по пересадке роговицы может варьироваться в зависимости от вида кератопластики, уровня центра, где осуществляется операция, оборудования и сложности выполнения. Поскольку операция относится к высокотехнологичной медицинской помощи, есть вариант получения квоты для бесплатной имплантации. Такая карта выдается региональным Министерством здравоохранения.
Существует также вариант платной пересадки донорской роговицы. В этом случае придется оплатить операцию, средняя стоимость которой не менее 100 тысяч рублей. Дополнительно следует оплатить донорский орган примерно с такой же стоимостью.
Видео пересадки роговицы глаза
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря.
Кератопластика роговицы: цена, отзывы, клиники
Что это такое?
Кератопластика роговицы – это ее частичная или полная замена трансплантатом. При этой операции биоматериалы могут подсаживать на пораженные участки (в верхние или глубокие слои роговицы) или заменять все клетки послойно.
Пересадка роговицы позволяет многим людям восстановить зрительные функции и вернуться к активному образу жизни.
Ожидаемые результаты от операции:
- возвращение остроты зрения пациентам;
- торможение прогрессирующих заболеваний роговицы, стабилизация ее зрительных функций из-за улучшения ее прозрачности;
- реконструкция роговицы (восстановление ее нормальной формы).
Показания к кератопластике
- врожденные аномалии роговицы (кератоконус или кератоглобус);
- бельмо или рубцы на глазу, возникшие из-за травм, ожогов, ранений, дегенеративных поражений тканей, хирургических вмешательств;.
- дистрофические изменения роговицы;
- кисты, фистулы и деформации роговичного слоя;
- случаи когда после оптической алмазной кератотомии не удается остановить прогрессирование керотоконуса.
Материалы для замены роговицы
Специальный трансплантат для офтальмологических операций изготавливают различные лицензированные медицинские учреждения. Существуют глазные банки, которые занимаются сбором и хранением донорских роговиц и готовых изделий для осуществления пересадки.
В хирургической офтальмологии операции по пересадке роговицы классифицируют:
- по размерам вживляемого участка: частичная (локальная и субтотальная) и полная (тотальная);
- по слоям, который планируется заменять (сквозная, передняя или задняя послойная кератопластика).
Сквозная пересадка роговицы – это самый распространенный вид кератопластики. Выполняется людям с полным помутнением роговицы или при врожденных аномалиях ее анатомии (кератоконусе и др.), а также обширных травмах, некрозах, атрофии. В данном случае поврежденный роговичный слой заменяется биоматериалом полностью на всю глубину.
Послойная кератопластика показана больным у которых повреждения роговицы носят поверхностный характер. Операции на передней или задней оболочке роговичного слоя обычно проводят пациентам с ожогами, помутнениями, дистрофиями или кератопатиями различной этиологии. В ходе операции патологически измененные участки заменяют на прозрачный донорский материал, при этом здоровые ткани и прочность роговицы полностью сохраняются.
Стоимость операции по пересадке роговичной оболочки глаза обуславливается:
- количеством обследований перед проведением кератопластики (анализы, врачебные консультации), инструментальная диагностика);
- типом биологического трансплантата (его качеством и ценой);
- уровнем технического оборудования;
- способом ведения хирургического вмешательства (при помощи механического скальпеля или лазера);
- комплексом мероприятий по послеоперационному уходу;
- подбором медикаментов для анестезии, асептических и восстановительных процедур;
- врачебным мониторингом в период реабилитации (осмотры и рекомендации);
- содержанием в клинике при необходимости (питание, палатный режим и др.).
В зависимости от вышеперечисленных критериев цена в Москве колеблется от 50 тыс.руб. до 600 тыс. рублей , а в клиниках Европы операция стоит 3-5 тысяч евро.
Где делают кератопластику
Пересадку роговицы осуществляют ведущие офтальмологи в столице (клиники «Эксимер», доктора Шиловой, профессора Столяренко, МНТК им. Федорова, Центр лечения кератоконуса, НИИ им. Гельмгольца и др. ) и в крупных областных центрах нашей страны (в Уфе, в Самаре, в Тамбове и др.).
За рубежом на офтальмологических операциях специализируются германские, израильские, французские и испанские врачи. Кератопластику можно сделать и в Белоруссии (в Минске).
В мире современной медицины эта операция проводится очень часто как в нашей стране, так и за рубежом. Ее суть состоит в иссечении больных участков и имплантировании на их место здоровых тканей.
В советские времена пересадка роговицы широко практиковалась Святославом Федоровым и его последователями, основным инструментом для нее являлся микрохирургический инструмент (кератом). Но сегодня такие операции чаще проводят фемтосекундным лазерным скальпелем, воздействие которого позволяет более мягко изменять структуры глаза, то есть исключает механическое воздействие.
Лазерная технология, ее достижения и пути дальнейшего развития в медицине позволяют постоянно усовершенствовать керотопластику: проводить операции быстро, с высокой точностью и с низким риском осложнений.
Отзывы
Статистика по проведению пересадки роговицы утверждает, что в 90% случаев она проходит успешно.
Мама Влада (15-ти лет)
Врач осмотрел Влада и сразу назначил день операции. Сдали все анализы, сделали ЭКГ. Через несколько дней под общим наркозом заменили роговицу.
На третьи сутки Владику уже разрешили вставать и ходить.
Прошло четыре месяца, мы еще капаем капли, но уже практически полноценно видим мир. Столичный хирург, который оперировал, сказал, что операция прошла хорошо, и осложнений нет. Наши местные доктора также не находят никаких отклонений, наблюдаемся каждый месяц.
Затем обратился в клинику, прошел обследование и методом фемтосекундного лазера мне пересадили донорскую роговицу.
Болезненность беспокоила только после операции несколько дней. Выписали меня через неделю и больным глазом я уже видел первые две строчки, сейчас (спустя месяц )– пять. Результатами, отношением персонала и условиями в клинике доволен.
Показания и подготовительные меры для пересадки роговицы глаза
Роговица — наружная часть глазного яблока, травмы или заболевания которой могут привести к потере зрения вплоть до слепоты. Микрохирургия глаз даёт возможность заменить больную часть оболочки на здоровую, данная процедура получила название “кератопластика” — это и есть пересадка роговицы. Операция завершается успешно в более чем 90% случаев и позволяет улучшить состояние органа зрения и исправить косметический дефект.
Показания для пересадки роговицы
Анатомическая особенность роговицы — полное отсутствие сосудов в этой части глазной оболочки. Она состоит из 5 слоёв, и повреждения наружного эпителия быстро заживают сами. Глубокое же проникновение инфекции или травма сложно поддаются консервативному лечению, тогда и применяется кератопластика. Оперативное вмешательство могут назначить в таких случаях:
- Дистрофия роговицы приобретённой или врождённой этиологии;
- Воспалительные заболевания роговицы;
- Язвы, появившиеся из-за перенесённой инфекции;
- Кератоконус и кератоглобус;
- Помутнение роговицы;
- Рубцы, образовавшиеся вследствие травмы или операции;
- Ожоги химическими веществами или под действием высокой температуры;
- Бессосудистые бельма различного происхождения.
Хирургические манипуляции позволяют частично вернуть людям зрение и исправить неэстетичный вид глаз после полученных травм.
Отслоение роговицы редко лечится хирургически, обычно для исправления ситуации достаточно консервативной терапии лекарственными препаратами.
Подготовка к операции и противопоказания
Биоматериал для пересадки почти всегда берётся с умерших в течение 24 часов с момента ухода из жизни. Сразу после получения трансплантаты помещают в специальную жидкую среду, где они хранятся до 7 суток. Перед забором материала выполняется обследование на наличие у донора инфекционных заболеваний глаз и головного мозга, ВИЧ-инфекции, болезни крови и ряд других патологий.
Операция по замене роговицы проводится в условиях стационара. Решение о проведении кератопластики и площади трансплантата принимает врач на основании точных исследований. Полная замена роговицы требуется в особо запущенных случаях, при частичной потере функционала органа возможна послойная пластика.
Чтобы донорский материал эффективно прижился, необходимо предварительное обследование глаз и состояния здоровья в целом.
Общие анализы дополняют тщательным исследованием поражённой роговицы такими способами:
- Соскоб с поверхности глаза на наличие бактериальной инфекции;
- Пахиметрия для оценки толщины роговицы;
- Кератоскопия, в ходе которой измеряется форма и кривизна передней части роговицы;
- Биопсия, если соскоб не дал точных данных.
Если выявлены заболевания, которые могут осложнить ход операции или увеличить риск отторжения донорской ткани, кератопластику откладывают. К таким болезням относят увеит, воспалительные процессы в склере и конъюнктиве, глаукому, опущение и иные патологии век. Операция возможна только после излечения данных нарушений.
Противопоказаниями к операции по замене роговицы являются бельма васкуляризированного типа, для которых характерно множественное проникновение капилляров в роговицу. Нельзя оперировать орган зрения при высоком глазное давлении. С осторожностью следует проводить процедуру людям с нарушениями функций иммунной и эндокринной систем.
Как проводится кератопластика
Пересадка роговицы может быть полной или частичной в зависимости от площади поражённого участка. Манипуляции с глазом обычно выполняются под общим наркозом, но возможно и местное обезболивание. Тип операции доктор определяет на основании проведённых исследований.
Хирургическое вмешательство при сквозной замене
Метод сквозной кератопластики предполагает пересадку лоскута роговицы нужного диаметра без послойного разделения. Ход операции выглядит так:
- Пациент занимает горизонтальное положение;
- Вводится выбранный специалистом тип анестезии;
- Веки закрепляются в раскрытом положении векорасширителями;
- Размер пересадочного материала определяют путём прикладывания к глазу до удаления больного участка. Трансплантат вырезают так, чтобы его диаметр был на 0,25 мм больше удалённого участка. Запас делается с учётом будущих швов;
- Чтобы не повредить хрусталик, в оперируемый глаз капают средство, сужающее зрачок;
- Специальным круглым ножом, или трепаном, точно срезают поражённый участок роговицы. При необходимости разрез завершают алмазным инструментом;
- Донорский лоскут пришивают самой тонкой нейлонной или шёлковой нитью, обрабатывают физраствором. Чтобы свести на нет риск отторжения донорской ткани, в конъюнктивальный мешок вводят гормональные препараты и антибиотики.
Выполнение послойной кератопластики
Роговица на срезе состоит из 5 слоёв разной толщины:
- Самый верхний слой — наружный многослойный эпителий;
- Сплошная тонкая мембрана, получившая имя Боумена;
- Строма, массовая доля которой составляет около 90% от всей роговицы;
- Десцеметова мембрана;
- Эндотелий — внутренний эпителиальный слой толщиной в одну клетку.
Если роговица повреждена не на всю толщину, выполняется послойная кератопластика. Возможна трансплантация любого из слоёв. Если выполняется замена наружного слоя, имеет место передняя кератопластика, если нижних — задняя пересадка. Параллельное расслоение роговицы пациента и донора выполняется до нужного уровня после рассечения на 1/2-3/4 толщины.
Операция с использованием лазера
Самым современным и малотравматичным способом замены роговицы считается фемтосекундная лазерная кератопластика. Особая высокоскоростная методика воздействия лазера позволяет сделать идеальный разрез заданных размеров. Можно задать программу кругового, ровного или зигзагообразного разреза, аппарат в точности выполнит указанные параметры. Ещё одно важное преимущество фемтосекундного лазера — в ходе манипуляций окружающие ткани не повреждаются. Минимальный контакт с живой тканью снижает риск инфицирования оперируемой поверхности.
Технология предполагает, что изъятие трансплантата у донора и удаление повреждённой роговицы пациента выполняются лазером. Точность выполнения разреза позволяет идеально подогнать донорский материал по размеру. В итоге снижается риск осложнений и отторжения. Сама процедура пересадки занимает около 40 минут, операция может проводиться под местным наркозом. Для фиксации роговицы выполняют звездообразный шов самой тонкой нитью.
После лазерной кератопластики на роговице не остаётся рубцов и не возникают деформации. Госпитализация, как правило, после операции не требуется, и человека отпускают домой в тот же день. Реабилитационный период в сравнении с другими методиками кератопластики более короткий, так как процедура проходит с минимальными повреждениями тканей.
Реабилитация после пересадки роговицы
Восстановление после кератопластики длится довольно долго: швы снимают спустя 6-12 месяцев с момента операции. Пациент в зависимости от исхода процедуры остаётся в стационаре от 3-х часов до 2-х недель. Сразу после проведения замены роговицы назначают курс препаратов:
- Антибиотик в каплях для предотвращения инфицирования участка, подвергшемуся хирургическому вмешательству;
- Капли, ускоряющие заживление тканей;
- Внутривенный и подконъюнктивальный курс гормональных препаратов, обычно выписывают дексаметазон;
- Искусственные слёзы для увлажнения слизистой.
Сразу после трансплантации внутрь конъюнктивы вводят антибактериальный препарат, чтобы пресечь инфицирование места проведения операции. Продолжительность курса каждого препарата зависит от степени заживления и состояния прооперированного глаза.
Во время реабилитационного периода следует придерживаться таких рекомендаций:
- Не выполнять физически тяжёлую работу, также запрещены физически активные виды спорта;
- Запрещён подъём веса более 3-х кг в одну руку;
- Носить очки для защиты глаз от яркого света и пыли;
- Беречься от вирусных и респираторных инфекций, принимать в пиковый сезон препараты для профилактики гриппа;
- Под запретом находится сауна и баня;
- Нельзя спать на боку, со стороны которого проводилась кератопластика;
- Не раздражать глаза трением, не надавливать на поверхность роговицы и избегать любых механических воздействий.
Первые несколько месяцев возможны дискомфортные ощущения на прооперированном глазу. До полугода могут наблюдаться проблемы со зрительной функцией. Консультации с лечащим врачом в течение года будут частыми, чтобы не упустить признаки осложнений.
Возможные осложнения
Так как глаз сам по себе является нежным органом, после хирургического вмешательства может наблюдаться дискомфорт. Даже если операция была проведена со строгим соблюдением всех требований, сразу после манипуляций или спустя некоторое время могут возникнуть осложнения.
Проблемы в первые недели после операции могут быть такими:
- Инфицирование области разреза;
- Длительное заживление раны;
- Повышение глазного давления;
- Подтекание жидкости из линии шва;
- Увеит;
- Выпадение радужной оболочки.
На более поздних стадиях восстановления также возможны осложнения:
- Астигматизм. Возникает довольно часто, но дефект поддаётся коррекции;
- Глаукома;
- Переход инфекции из глаза на пересаженную роговицу;
- Отторжение трансплантата. Процесс может возникнуть как в первые дни, так и через 2-3 года после кератопластики. Поверхностное отторжение характеризуется отрицательными признаками верхнего эпителиального слоя донорской роговицы. Такой вид отторжения поддаётся лечению, процесс останавливают медикаментами, лоскут приживается полностью. Хуже, если отторгается слой эндотелия: он не восстанавливается со временем, сложно поддаётся терапии. В этом случае может понадобиться повторная кератопластика.
Отторжение происходит в 10-20% случаев, но в подавляющем большинстве процесс удаётся остановить.
Кератопластика — хирургическая манипуляция, благодаря которой тысячи людей ежегодно получают шанс на нормальную жизнь. Операция в проведении довольно сложная, но почти всегда заканчивается восстановлением зрения и видимыми косметическими улучшениями. При соблюдении мер предосторожности и полном контроле приёма препаратов снижается вероятность осложнений, ускоряется восстановление тканей. Стоимость кератопластики составляет в среднем 70-120 тыс. рублей за один глаз, в разных клиниках цены варьируются.